Болит острым в спина

Острая резкая боль в спине не является симптомом какой-то конкретной группы заболеваний. Это может быть признаком множества сбоев в работе организма.
Прежде чем бороться с острой резкой болью в спине, необходимо выявить первопричину.
Однако, на период диагностики и постановки диагноза целесообразно применение универсального нестероидного противовоспалительного препарата (НПВП) при боли в спине. Такие средства купируют боль и снимают воспаление. Высокоизбирательным средством с минимальным перечнем побочных эффектов является эторикоксиб. На российском рынке данное средство представлено препаратом Эторелекс. Эторелекс дешевле зарубежных аналогов, удобен в применении и имеет минимальное количество побочных эффектов.
Механические нарушения:
Растяжение связок. При резких движениях нагрузка на суставы может быть такой силы, что связки растягиваются, тем самым причиняя сильные болевые ощущения.
Растяжение и спазм мышц. Вследствие поднятия тяжестей или выполнение физических упражнений неподготовленный мышечный корсет может подвергаться растяжению. Сильный болевой эффект связан с надрывами мягких тканей.
Поражение межпозвоночных суставов. Обычно подобные проблемы появляются в результате травм (сильный удар в область спины или частые, но слабые микротравмы). Межпозвоночные суставы нарушаются и вследствие занятия такими видами спорта, как гимнастика или аэробика.
Остеохондроз позвоночника/грыжа диска (межпозвонковая). Для этих заболеваний характерны слабый тонус мышц и связок, диски становятся менее упругими, за счет чего нагрузка на позвоночник возрастает. Такова примитивная схема образования грыж, которые и вызывают острую резкую боль в спине.
Компрессионный перелом позвонка. Чаще всего возникает при осевых нагрузках, например, во время прыжка в воду или с высоты на ноги. Позвонок (а может быть и несколько) ломается и его внутренняя часть полностью разрушается. Внешне же о выглядит как клиновидное тело с острым краем. В этом случае компрессионный перелом получен внезапно в результате травмы и сразу же сопровождается острой резкой болью в спине, отдающей в верхние и нижние конечности.
Субхондральный склероз замыкательных пластинок позвоночника. Возникает при деформации субхондральной пластинки, расположенной между позвонком и межпозвоночным диском. Вследствие повреждений пластинка утолщается и могут появиться наросты. За счет усиливающегося трения на этом месте возникает воспаление, сопровождающееся резкой болью и скованностью движений.
Спондилолистез, или смещение позвонка. Заболевание связано с патологией межпозвоночного диска. Характер боли зависит от степени смещения позвонка и возрастных особенностей человека.
Стеноз позвоночного канала. Происходит вследствие ненормального сужения позвоночного канала и сдавливания нервных окончаний. Стеноз диагностируется в случае износа и множественных микротравм позвоночника, приводящих к выпиранию дисков, растяжению мягких тканей и утолщению связок.
Диффузный идиопатический гиперостоз. Для заболевания характернакальцификация и окостенение переднебоковых поверхностей позвоночника и мягких тканей, образование остеофитов и шпор. Часто появляется у больных сахарным диабетом, ожирением и артериальной гипертензией.
Кифосколиоз. Это сложная форма сколиоза, при которой туловище искривлено настолько, что грудная клетка деформируется, тем самым снижая объем легких, Резкие боли характерны для грудного отдела позвоночника, особенно в лопаточной части.
Остеохондропатия позвоночника, или болезнь Шейермана. Характерна для подросткового возраста и связана с врожденными аномалиями позвоночных дисков: недостаточно прочные замыкательные пластинки разрушаются и приводят к появлению болевых ощущений в спине.
Механические нарушения являются самыми распространенными причинами появления резкой острой боли в спине.
Но существует ряд других заболеваний, способных вызвать подобный недуг:
Инфекции: остеомиелит позвоночника и костей таза, туберкулез позвоночника, сифилис, параспинальный абсцесс, абсцесс эпителиального копчикового хода, дисцит, эпидуральный абсцесс, паравертебральные инфекции. Как правило, подобные инфекционные заболевания поражают почки и мочевыделительную систему в целом, что и приводит к резкой острой боли в спине.
Злокачественные новообразования: эпидуральный метастаз и метастаз в позвонки, меломная болезнь, лимфомы и лимфогранулематоз, первичные эпидуральные или интрадуральные опухоли. Боль в спине при онкологии спинного мозга – это единственный симптом, поэтому так важно вовремя обратиться к специалисту.
Нарушения обмена веществ: остеопороз, остеомаляция, гемохроматоз, алкаптонурия. Патология метаболических процессов приводит к постепенному разрушению костной ткани, в результате чего и появляются боли в спине.
Ревматические заболевания: перегрузка суставов, пораженных ревматизмом, растяжение сухожилий, воспалительные процессы синовиальной оболочки; расстройства на уровне микроциркуляции; развивающиеся суставные воспалительные и дегенеративные изменения – именно в этих случаях зачастую и проявляется острая боль в области спины.
Отраженные боли, связанные с болезнями органов брюшной полости и забрюшинного пространства, поражением сосудистого пространства брюшной полости, злокачественными образованиями брюшной полости и опоясывающим лишаем. Давление воспаленных органов брюшной полости вызывает дискомфортные ощущения в области позвоночника, но в тяжелых формах заболевания приводят к резким простреливающим болям в спине.
Менее распространенными, но все же встречающимися причинами острой резкой боли в области спины являются:
болезнь Педжета (кость перестает ремоделироваться и нарушается её архитектура),
фибромиалгия (поражаются внесуставные мягкие ткани, вследствие чего появляются специфичные болезненные точки),
психогенные боли и акты симуляция.
Долгое время на боль в области спины ссылались люди достаточно зрелого и пожилого возраста. На сегодняшний день эта проблема мучает даже детей подросткового возраста. Связано это, в первую очередь, со снижением физической активности и нарушениями обменных процессов. Подобные обстоятельства приводят к возникновению целого ряда заболеваний, сопровождающихся острыми резкими болями в спине.

Автор статьи: Соков Андрей Владимирович | Невролог
Образование:
В 2005 году пройдена интернатура в в Первом Московском государственном медицинском университете имени И. М. Сеченова и получен диплом по специальности «Неврология». В 2009 году окончена аспирантура по специальности «Нервные болезни».
Наши авторы
Читайте также:
 | Спина – причины боли в спине Очень часто боли в спине становятся причинами серьезных заболеваний и даже потери трудоспособности. Знаменитые доктора и учёные Р. Л Гели, Д. У. Спайт, Р. Р. Симон в 1995 году предоставили данные статистики, которые говорят о том, что боли в спине – это третье дорогостоящее заболевание после болезней сердца и рака. |
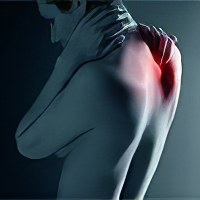 | Боль в области спины между лопатками Боль в спине относится к одной из распространенных жалоб современного человека. Часто встречающейся, её разновидностью является локализация в межлопаточной области. Коварность подобного болевого синдрома заключена в множестве причинных факторов и механизмов развития. Ведь межлопаточная локализация боли может быть… |
 | Тупая ноющая боль в спине справа Боль в спине с правой стороны может быть вызвана различными нарушениями в организме, заболеваниями, травмами и некоторыми другими причинами. В любом случае необходимо посетить специалиста, чтобы установить истинную причину болей.Ниже представлен список заболеваний и состояний, которые могут вызвать тупые, ноющие или… |
 | Лечение спины народными средствами Стрессовые ситуации, нервные расстройства – вот те причины, из-за которых большинство людей попадает в больницы с жалобами на сильные боли в спине. В последнее время медики доказали, что такое растение как зверобой помогает намного улучшить состояния больных. К тому же, люди, которые принимали препараты на основе… |
 | Обезболивающие препараты при боли в спине Практически всем знакомо это неприятное ощущение, когда спину сковывает от боли и нет ни возможности, ни желания пошевелиться. А если боль возникает регулярно, нарушая привычный образ жизни человека, то требуется незамедлительная квалифицированная помощь. Не стоит с этим шутить! Кроме того, врачи выступают категорически против… |
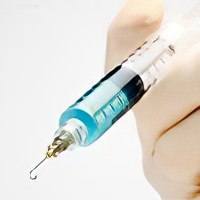 | Уколы от боли в спине, список лекарств, чем лечить? Первым шагом успешной борьбы с болью в спине или пояснице является правильное определение причины её возникновения. Поводом для оказания специализированной помощи могут быть люмбалгия и прострелы на фоне переохлаждения, люмбаго, ущемление седалищного или других периферических нервов, грыжи межпозвоночных дисков. |
 | Упражнения при болях в спине Благотворное влияние на вытягивание различных мышц оказывают упражнения-скручивания. Распространенный и очень эффективный комплекс подобных приемов – «Крокодил» способствует мощнейшему оздоровительному эффекту в области спины. Все упражнения по скручиванию важно исполнять в момент задержки дыхания, как только совершен вдох и подтянуты мышцы живота. |
![]()
Источник
Что такое острая боль в спине?
Острая боль в спине – это такая боль в спине, которая длится не более 6 недель. Острая боль может быть интенсивной и жгучей, тупой и слабой. Интенсивность боли может варьироваться от лёгкой до невыносимой. Выраженность болевого синдрома также может меняться. Боль может иррадиировать в плечо, руку, пальцы рук, ягодицы, бёдра, пальцы стоп.
Боль в спине может возникнуть после напряжённой физической активности или вследствие внезапной травмы, но зачастую боль в спине появляется без какой-либо видимой причины. Боль может начаться внезапно или развиваться постепенно.
Что вызывает острую боль в спине?
Часто бывает сложно выделить истинную причину боли в позвоночнике. На самом деле, существует множество структур, повреждение которых может вызвать боль, включая мышцы, мягкие соединительные ткани, связки, сухожилия, суставные капсулы и хрящи, кровеносные сосуды, нервные корешки. Мышцы, связки и сухожилия могут растянуться, надорваться или разорваться. Кроме того, разрыв фиброзного кольца (внешней оболочки межпозвонкового диска) может привести к образованию межпозвонковой грыжи. Межпозвонковая грыжа, в свою очередь, может сдавить близлежащий нервный корешок, тем самым инициируя болевой синдром. Даже если ткань повреждена незначительно, ощущаемая боль может быть довольно сильной.
Вне зависимости от того, какая ткань была повреждена изначально, за этим всегда следует цепь событий, усиливающих болевой синдром. В ответ на раздражение тканей наш организм выделяет различные химические вещества. Эти вещества стимулируют близлежащие болевые чувствительные нервные волокна, что приводит к возникновению боли. Некоторые из этих веществ инициируют процесс воспаления и опухания, что также способствует появлению болевого синдрома.
Также для острой боли характерно наличие мышечного спазма, что приводит к нарушению подвижности в болезненной области. Кроме того, недостаточное кровоснабжение поражённой области может привести к тому, что поставка питательных веществ и кислорода нарушается, а удаление побочных продуктов воспаления замедляется.
Причины боли в спине
Избыточный вес, недостаток физической активности, плохая осанка и излишняя нагрузка на позвоночник делают его более восприимчивым к повреждениям. Несмотря на то, что специфическая причина боли может быть не найдена, существует ряд заболеваний и болезненных состояний, которые очень часто являются причинами болевого синдрома. К ним относятся:
- растяжение мышцы. Спортивная травма, падение или чрезмерные нагрузки могут привести к разрыву мышцы или связки. Плохая физическая подготовка увеличивает риск;
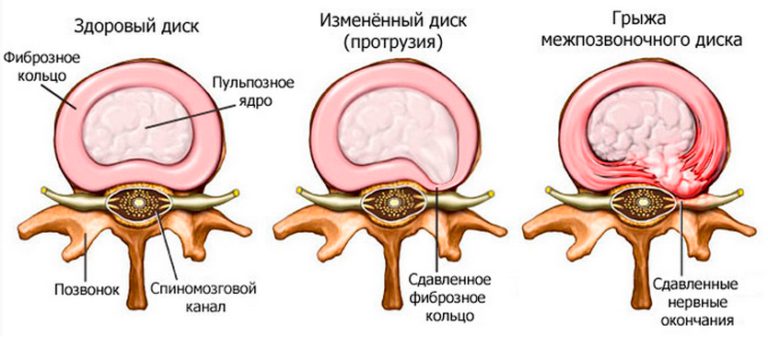
- протрузия или грыжа межпозвонкового диска. Гелеобразный центр межпозвонкового диска может выйти через разрыв в фиброзной оболочке и сдавить близлежащий нервный корешок;
- стеноз позвоночного канала. Сужение позвоночного канала может привести к сдавлению нервов или даже спинного мозга;
- остеохондроз (дегенеративно-дистрофические изменения в позвоночнике). Со временем наши межпозвонковые диски начинают терять воду и питательные вещества и сжимаются. Небольшая трещина в фиброзной оболочке может вызывать болевой синдром. Также могут сформироваться костные разрастания (остеофиты), сдавливающие нервные корешки. Дугоотростчатые суставы увеличиваются, а связки утолщаются.
Насколько долго может продлиться эпизод боли в позвоночнике?
Хорошая новость заключается в том, что острая боль, даже при условии, что её причину выявить не удалось, обычно проходит сама по себе. Травмированные ткани заживляются. Половина пациентов практически полностью восстанавливается в течение двух недель, примерно 80% пациентов – в течение шести недель. К сожалению, длительность и тяжесть единичного эпизода невозможно предугадать, опираясь на начало боли, локализацию и даже первоначальную интенсивность. Невыносимая боль может полностью пройти через несколько дней, тогда как умеренные и лёгкие симптомы могут присутствовать несколько недель. Тем не менее, у приблизительно 30% людей, переживших один эпизод боли в позвоночнике, в будущем возникнут новые эпизоды, или боль станет хронической. Причиной такой боли чаще всего является межпозвонковая грыжа, так как при отсутствии лечения тяжесть симптомов грыжи диска постепенно ухудшается, периоды боли становятся длиннее до тех пор пока не развиваются осложнения, которые сразу приводят пациента к врачу.
Опасна ли такая боль?
Серьёзность боли в спине относительна. Симптомы острой боли в спине обычно через какое-то время проходят. Даже межпозвонковую грыжу можно вылечить без хирургии. Тем не менее, в редких случаях боль в позвоночнике может быть вызвана более серьёзными состояниями, такими как перелом, инфекция или рак. Это чаще встречается у людей старше 50 лет, у людей с историей рака, сильной болью даже в покое, повышенной температурой, диабетом, алкоголизмом, длительным приёмом кортикостероидов или остеопорозом. Боль в ногах, слабость, тазовые расстройства (учащение/урежение мочеиспускания, потеря контроля над мочеиспусканием/дефекацией) являются опасными симптомами, требующими срочной помощи медицинских специалистов. Если боль не проходит через неделю, Вам необходимо обратиться к специалисту.
Диагностика острой боли в спине
Для диагностики причины боли в спине используют различные исследования, которые включают рентген, сцинтиграфию, компьютерную томографию (КТ) и магнитно-резонансную томографию (МРТ). Магнитно-резонансная томография используется для выявления патологии в мягких тканях, включая межпозвонковые диски и нервные волокна. Рентгенография назначается при подозрении на перелом или разрастание остеофитов. Выбор диагностического теста зависит от предполагаемого заболевания. Важно понимать, что окончательный диагноз базируется на истории болезни, медицинском осмотре и результатах исследований.
Мы рекомендуем после 40 лет сделать МРТ всех отделов позвоночника для того, чтобы можно было изменить образ жизни и справиться с проблемами в позвоночнике до наступления 70 лет, когда наличие остеофитов и вторично узкого позвоночного канала не дает уже возможности вылечить позвоночник и пациенты страдают от выраженного болевого синдрома плохо поддающегося лечению медикаментозными средствами.
Как лечить острую боль в спине?
Боль в спине обычно уменьшают отдых, прикладывание холода или тепла, массаж, обезболивающие препараты и аккуратная растяжка. Уменьшить воспаление мышц и боль можно, прикладывая холод на 20 минут несколько раз в день в течение 48-72 часов. После можно использовать тёплый душ или электрогрелку на низких настройках для расслабления мышц. Не стоит больше 1-2 дней придерживаться постельного режима, так как длительный постельный режим принесёт больше вреда, чем пользы. Если методы самопомощи не приносят результата, то Вам необходимо обратиться к врачу.
При сильной боли можно использовать обезболивающие препараты, но не стоит ими злоупотреблять.
В большинстве случаев мы рекомендуем придерживаться обычного графика. Вернуться к привычному распорядку помогает лечебная физкультура. Врач объяснит Вам, как правильно сидеть, поднимать тяжести и составит комплекс упражнений для укрепления и растяжения спины, ног и брюшных мышц. Также могут быть рекомендованы массаж, иглоукалывание и вытяжение позвоночника. Комплексное лечение самое эффективное.
Хирургическое вмешательство рекомендуется только в тех случаях, когда у пациента наблюдается мышечная слабость, выраженный стеноз, синдром конского хвоста или межпозвонковая грыжа, не отвечающая на консервативные методы лечения.
Острая боль в позвоночнике может быть очень сильной, но, к счастью, обычно проходит довольно быстро. Бывают ситуации, когда боль не проходит сама по себе. В таких случаях необходимо обратиться за медицинской помощью. Причина боли в спине диагностируется с помощью изучения истории болезни, медицинского осмотра и диагностических тестов. Первой задачей, стоящей перед специалистами, является снижение болевого синдрома, второй – предотвращение повторных эпизодов боли в спине.
Статья добавлена в Яндекс Вебмастер 2016-05-04, 16:05.
При копировании материалов с нашего сайта и их размещении на других сайтах мы требуем чтобы каждый материал сопровождался активной гиперссылкой на наш сайт:
Источник
В народе острую боль в пояснице называют «прострелом». В медицине для обозначения данного явления используют термин «люмбаго». Патологию следует отличать от люмбалгии, для которой характерны постоянные ноющие боли в нижней части спины (БНЧС). Об острой боли в пояснице речь идет в том случае, если она длится не более трех недель.

Люмбаго чаще всего возникает у людей с дегенеративными изменениями пояснично-крестцового отдела позвоночника. Появление болей также могут спровоцировать травмы, тяжелая физическая работа, переохлаждение. Гораздо реже люмбаго развивается на фоне тяжелых заболеваний внутренних органов.
Острая боль в пояснице, отдающая в ногу, называется ишиасом. Патология возникает вследствие защемления или воспаления спинномозговых корешков, участвующих в формировании седалищного нерва. В некоторых источниках ишиас называют пояснично-крестцовым радикулитом.
Специфические и неспецифические боли
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует…” Читать далее…
По статистике, у 85% пациентов с люмбаго врачи не выявляют каких-либо серьезных заболеваний. В этом случае речь идет о так называемых неспецифических БНЧС. Они развиваются на фоне пояснично-крестцового остеохондроза и протекают в виде мышечно-скелетного болевого синдрома. В международной классификации болезней (МКБ-10) патологии присвоен код М54.5.
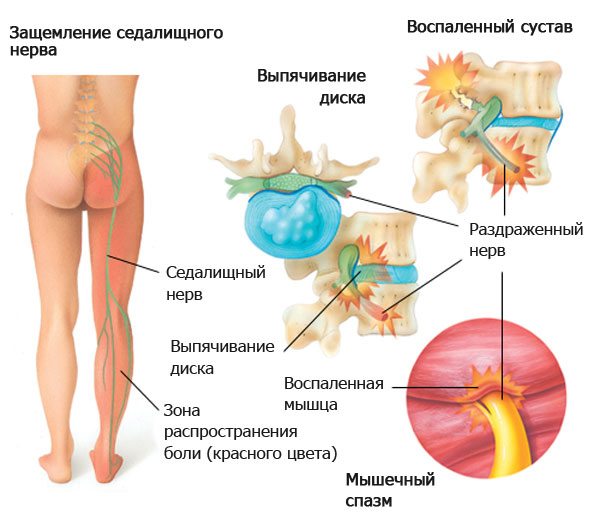
Причины острых специфических болей в пояснице — злокачественные новообразования, болезни внутренних органов, поражение центральной нервной системы, воспалительные заболевания или травмы позвоночника.
Симптомы, позволяющие заподозрить специфическую БНЧС:
- появление болезненных ощущений в возрасте менее 15 или более 50 лет;
- не механический характер болей (отсутствие облегчения после отдыха или изменения положения тела);
- постепенное усиление болезненных ощущений со временем;
- сопутствующее повышение температуры тела;
- беспричинное похудание;
- чувство скованности в спине по утрам;
- нарушение мочеиспускания;
- перенесенные в прошлом онкологические заболевания;
- наличие патологических изменений в крови или моче;
- симптомы поражения спинного мозга (расстройства чувствительности, мышечные парезы или параличи).
Специфические БНЧС обычно указывают на инфекционные, ревматические, онкологические, сосудистые, гематологические заболевания, могут появляться при болезнях внутренних органов (желудок, поджелудочная железа) или органов мочеполовой системы (почки). У людей старшего возраста специфические боли могут говорить о развитии остеопороза.

Специфические БНЧС являются причиной люмбаго всего в 8-10% случаев. Еще реже (3-5%) боль и прострелы в пояснице возникают на фоне компрессионной радикулопатии – защемления и повреждения пояснично-крестцовых нервных корешков.
Виды болей
В зависимости от механизма развития выделяют ноцицептивные, невропатические и психогенные боли в спине. Первые возникают вследствие раздражения ноцицепторов – чувствительных нервных окончаний, которые располагаются в определенных структурах позвоночного столба и некоторых внутренних органах.
Виды ноцицептивной боли:
- локальная. Обычно имеет диффузный, ноющий характер. Локализуется непосредственно в области позвоночника. Интенсивность болезненных ощущений меняется в зависимости от положения тела человека;
- отраженная. Не имеет четкой локализации и не ослабевает при изменении положения тела. Возникает при заболеваниях внутренних органов (желудка, почек, поджелудочной железы).
Таблица 1. Локализация ноцицепторов и причины их раздражения
Локализация | Причина возникновения болей |
| Надкостница позвонков | Развитие спондилеза или повреждение надкостницы вследствие травм |
| Наружная треть фиброзного кольца межпозвоночных дисков | Окостенение фиброзного кольца на фоне остеохондроза, его повреждение протрузиями или грыжами |
| Твердая мозговая оболочка | Раздражение рецепторов оболочки вследствие травмы, разрастания опухоли или сужения позвоночного столба |
| Фасеточные суставы | Возникновение дисфункции или спондилоартроза дугоотростчатых суставов позвоночника |
| Задняя продольная, желтая и межостистые связки | Травматизация связок остеофитами или распространение на них воспалительного процесса из межпозвоночных суставов |
| Эпидульная жировая клетчатка | Образование эпидуральных абсцессов, гематом, злокачественных или доброкачественных опухолей |
| Паравертебральные мышцы | Мышечное перенапряжение или спазмы из-за нарушения нормального функционирования межпозвоночных суставов |
| Стенки артерий и вен | Сдавление сосудов спазмированными мышцами или деформированными структурами позвоночного столба |
| Мышцы поясницы | Болезненные ощущения возникают на фоне миофасциальных мышечных синдромов, которые развиваются из-за продолжительного сидения в неудобной позе или частых стрессов |
| Внутренние органы | Раздражение ноцицепторов вследствие развития воспалительного процесса в почках, поджелудочной железе и т. д. |
Невропатические боли развиваются вследствие повреждения (защемления, воспаления, демиелинизирующих заболеваний) спинномозговых корешков или нервов пояснично-крестцового сплетения. Они имеют стреляющий характер и нередко иррадиируют в нижнюю конечность.
Причиной психиалгий чаще всего являются стрессы, депрессии, неврозы, истерические расстройства, посттравматический синдром, вегетососудистая дистония. Психогенные боли могут иметь разные характер и интенсивность.
Односторонняя острая боль в пояснице, которая локализируется слева или справа, обычно имеет невропатическую природу и указывает на невралгию, радикулит или радикулопатию.
Факторы, провоцирующие появление люмбаго
Острая боль в области поясницы чаще всего возникает на фоне дегенеративно-дистрофических заболеваний позвоночника. В патологический процесс сначала вовлекаются межпозвоночные диски и фасеточные суставы, затем связки, мышцы, сухожилия и фасции.
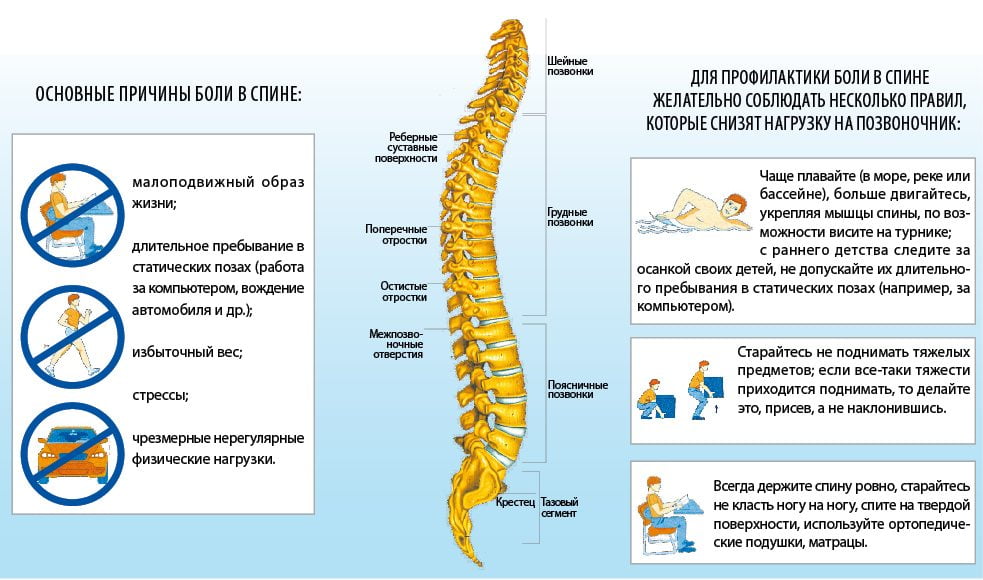
Болезненные ощущения, возникающие на фоне заболеваний костно-мышечной системы, обычно имеют механический характер. Это значит, что боли усиливаются при перенапряжении структур позвоночного столба.
Факторы, которые могут спровоцировать острую резкую боль в пояснице:
- переохлаждение;
- травмы спины;
- резкие движения, выполненные без соответствующей подготовки;
- подъем тяжелого груза;
- долгое пребывание в неудобной позе.
При травмах возникновение люмбаго обычно обусловлено механическим повреждением структур позвоночного столба. Длительное сидение в неудобном положении может вызывать мышечный спазм или защемление нервов, которые и приводят к появлению болезненных ощущений. Поднятие тяжестей провоцирует образование грыж межпозвоночных дисков, переохлаждение приводит к невралгии или воспалению нервов, формирующих седалищный нерв.
Некоторые люди жалуются: нагнулся и не могу разогнуться из-за острой боли в пояснице. Подобное явление указывает на пояснично-крестцовый радикулит или образование грыжи межпозвоночного диска. Острая боль в пояснице возникает при наклоне вперед или поднятии тяжестей. В последующем она усиливается при активных движениях ногами, кашле, чихании, натуживании.
Причины острых болей в пояснице
Болезненные ощущения в спине, не связанные с физической активностью, указывают за воспалительные заболевания внутренних органов, злокачественные новообразования или их метастазы. А вот острая боль в пояснице, усиливающаяся при движении, обычно говорит о заболеваниях позвоночника, защемлении спинномозговых корешков или поражении периферических нервов.
Не знаете, что делать при острой боли в пояснице и как бороться с ней в домашних условиях? Купировать болевой синдром можно с помощью мазей и сухого тепла. Однако после облегчения самочувствия нужно сходить к врачу. Обследовав вас, специалист поставит диагноз и назначит лечение.
Миофасциальный болевой синдром
Причина развития патологии — мышечное перенапряжение вследствие тяжелой физической нагрузки, психоэмоциональных расстройств, долгого сидения или лежания в одной позе. Болезненные ощущения возникают из-за раздражения мышечных ноцицепторов молочной кислотой, цитокинами, простагландинами, биогенными аминами, нейрокининами и т. д.
Развитие миофасциальных мышечных синдромов не связано с остеохондрозом позвоночника.
Типичные признаки патологии:
- ноцицептивный характер боли;
- спастическое сокращение мышц спины;
- ограничение объема движений в позвоночнике;
- наличие триггерных зон – уплотнений в мышцах, давление на которые приводит к усилению болей;
- болезненность при пальпации в паравертебральных точках;
- отсутствие неврологических симптомов.
Для миофасциальных болевых синдромов характерна ноющая или резкая острая боль в пояснице. Она усиливается при разгибании позвоночника, поворотах спины, длительном стоянии и положении лежа на животе. Продолжительное мышечное напряжение может вызывать рефлекторное искривление позвоночника с последующим развитием в нем дегенеративно-дистрофических изменений.
Миофасциальные болевые синдромы могут проявляться как острыми, так и хроническими болями.
Мышечно-тонический болевой синдром
“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Чаще всего развивается вследствие раздражения ноцицепторов, расположенных в области фасеточных суставов позвоночника. Реже источником боли выступают твердая мозговая оболочка, футляры спинномозговых корешков, задние или передние продольные связки. Мышечно-тонический болевой синдром обычно возникает на фоне остеохондроза или спондилоартроза пояснично-крестцового отдела позвоночника.
Болезненные ощущения в спине вызывают рефлекторный мышечный спазм. В дальнейшем спазмированные мышцы и сами становится источником болей. Из-за этого ухудшается подвижность в пояснице.
Отличить мышечно-тонический синдром можно по одному характерному признаку. У людей с данной патологией острые боли в спине в области поясницы уменьшаются в положении лежа на боку с согнутыми нижними конечностями.
Компрессионная радикулопатия
Возникает из-за повреждения одного или нескольких спинномозговых корешков. Проявляется стреляющими или жгущими болями пояснице. У больного нарушается чувствительность и возникают парестезии в зоне, которая иннервируется пораженным корешком. Реже человека беспокоят двигательные расстройства.
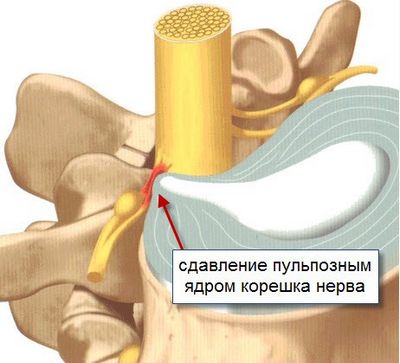
Причины радикулярных болей:
- сдавление нервного корешка вследствие острой протрузии диска в центральный канал позвоночного столба;
- дегенеративные изменения позвоночника (спондилез, спондилоартроз, гипертрофия желтой связки, спондилолистез);
- острая грыжа межпозвоночного диска (вещества, которые выходят из студенистого ядра, вызывают асептическое воспаление, отек и ишемию спинномозгового корешка).
Болевой синдром при компрессионной радикулопатии обычно имеет смешанный характер. Он включает признаки ноцицептивной и невропатической болей. Это объясняется тем, что на фоне радикулопатии практически всегда развивается рефлекторный мышечно-тонический болевой синдром.
При повреждении спинномозговых корешков врачи выявляют у человека положительный симптом Ласега. Прямую нижнюю конечность не удается поднять более чем на 30-50 градусов.
При патологии чаще всего повреждается пятый поясничный (L5) или первый крестцовый (S1) спинномозговой корешок.
Заболевания внутренних органов
Согласно статистике, болезни почек являются причиной острых болей в пояснице в 6% случаев. Реже болезненные ощущения в спине возникают вследствие патологий поджелудочной железы, печени, желудка, 12-перстной кишки или органов малого таза.
Симптомы, указывающие на поражение внутренних органов:
- повышение температуры тела;
- озноб, потливость, общая слабость и апатия;
- тошнота, рвота, ухудшение аппетита;
- колебания артериального давления;
- появление отеков на теле;
- нарушение мочеиспускания;
- отсутствие связи между интенсивностью боли и положением тела.
Двухсторонние болезненные ощущения в спине обычно возникают при пиелонефрите и гломерулонефрите – воспалительных заболеваниях почек. Как правило, они тупые, имеют ноющий характер.
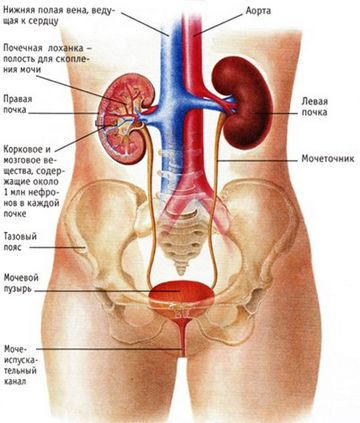
Острая боль в левой или правой части поясницы чаще всего указывает на почечную колику. Она иррадиирует по ходу мочеточников в наружные половые органы и внутреннюю поверхность бедра.
Для панкреатита (воспаление поджелудочной железы) характерно появление опоясывающей боли, которая больше выражена с левой стороны.
Острые боли в пояснице при беременности
Причиной острой боли в пояснице у беременных женщин чаще всего является повышенная нагрузка на позвоночник. Болезненные ощущения возникают не раньше пятого месяца беременности и проходят после родов. Боли также могут появляться во время ложных схваток Брэкстона-Хикса.

Не знаете, чем лечить острую боль в пояснице во время беременности? Спросите совета у своего гинеколога. Он подскажет, какое средство можно использовать без риска навредить малышу.
Что нужно для выявления причины люмбаго
Первое, что следует делать при острых болях в пояснице – это обращаться к невропатологу или врачу-вертебрологу. Опытный врач сможет заподозрить ту или иную патологию уже после беседы с пациентом и его смотра. Для уточнения диагноза он может назначить дополнительное обследование и сдачу некоторых анализов.
Методы, которые могут потребоваться для верификации диагноза:
- ренгтенография позвоночника. Информативна в диагностике последних стадий остеохондроза. На рентгенограммах можно увидеть изменение расстояния между позвонками и разрастание остеофитов;
- МРТ позвоночного столба. Методика позволяет выявить практические любые патологические изменения позвонков, межпозвонковых дисков и суставов. Магнитно-резонансная томография позволяет выявить остеохондроз и спондилоартроз даже на начальных стадиях;
- миелография. Суть исследования заключается в рентгенконтрастном исследовании позвоночника. Метод позволяет выявить асбцессы, опухоли, сужение позвоночного канала, грыжи и разрывы межпозвоночных дисков;
- общеклинические исследования. Позволяют выявить признаки воспалительного процесса в крови или моче. Сдача анализов полезна в диагностике болезней почек, поджелудочной железы и т. д.
Старайтесь избегать лечения острой боли в пояснице в домашних условиях. При появлении неприятных ощущений в спине лучше сразу же идите к врачу. Специалист определит причину люмбалгии и назначит вам подходящее лечение.
Первая помощь при острой боли в пояснице
Что делать при внезапном возникновении люмбаго? Как уменьшить болевой синдром и быстро облегчить самочувствие? Как и чем лучше всего снимать острую боль в пояснице в домашних условиях?
В первую очередь, следует отказаться от тяжелых физических нагрузок и длительного сидения в одной и той же позе. В первые дни забо
