Болит спина отекли руки ноги

Содержание:
- Основные заболевания, сопровождающиеся отеками
- Варикозная болезнь
- Отеки при заболевании почек
- Отеки при заболевании сердца
- Отеки при заболеваниях печени
- Аллергические отеки
- Эндокринные заболевания
- Лимфостаз
- Подведем итог
- Видео по теме: «Основные причины отеков»
Как часто нам приходится сталкиваться с подобными явлениями! А ведь эти симптомы не всегда безопасны, потому что это первые признаки отечного синдрома. Отеки, особенно явные, всегда являются проявлением заболевания какого-либо внутреннего органа или сосудов. Сами они не пройдут, а если не обращать на них внимания, то впоследствии могут возникнуть серьезные проблемы со здоровьем.
Итак, с чего же начать? Сначала необходимо выяснить причину, почему стали отекать ноги и/или лицо. Есть множество заболеваний и состояний, которые сопровождаются отеками, поэтому дифференциальную диагностику должен проводить специалист — врач.
Основные заболевания, сопровождающиеся отеками
- Варикозная болезнь нижних конечностей.
- Заболевания почек (пиелонефрит, гломерулонефрит и т.д.).
- Заболевания сердца (ишемическая болезнь сердца, пороки, кардиомиопатии и т.д.).
- Заболевания печени (цирроз).
- Аллергия.
- Заболевания эндокринной системы.
- Нарушения оттока лимфы, так называемая слоновость.
Варикозная болезнь
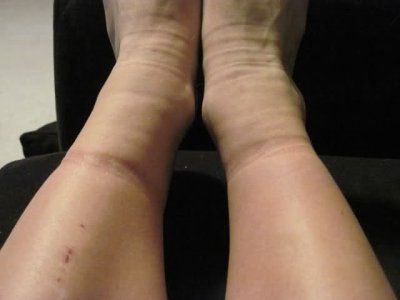 Варикозная болезнь нижних конечностей — одна из главных причин, почему отекают ноги. Наиболее часто встречается у женщин. В норме вены участвуют в кровообращении, их стенки обладают некоторой «силой» — тонусом, благодаря которому кровь возвращается обратно к сердцу против гидростатического давления, на высоту человеческого роста. Клапаны внутри вен также не пускают кровь вниз. При варикозной болезни вены имеют несколько более слабые стенки, и при некоторых условиях (например, длительная работа стоя на ногах, беременность и пр.) не выдерживают давления и расширяются, приобретают вид «мешочков», узлов, жгутов. Возврат крови уменьшается, она застаивается в венах, и ее жидкая часть выходит в ткани — возникает отек. Чем дольше времени человек проводит на ногах — тем сильнее отеки. Возникают они в основном на ногах и сопровождаются тяжестью, болью в ногах (или одной ноге). Отеки нарастают к вечеру, уходят или уменьшаются за ночь. Если варикозная болезнь существует уже какое-то время, то меняется цвет и влажность кожи, могут появиться пятна, выпасть волосы. Не всегда расширенные вены просвечивают сквозь кожу. Бывает поражение глубоких вен, которые не видны.
Варикозная болезнь нижних конечностей — одна из главных причин, почему отекают ноги. Наиболее часто встречается у женщин. В норме вены участвуют в кровообращении, их стенки обладают некоторой «силой» — тонусом, благодаря которому кровь возвращается обратно к сердцу против гидростатического давления, на высоту человеческого роста. Клапаны внутри вен также не пускают кровь вниз. При варикозной болезни вены имеют несколько более слабые стенки, и при некоторых условиях (например, длительная работа стоя на ногах, беременность и пр.) не выдерживают давления и расширяются, приобретают вид «мешочков», узлов, жгутов. Возврат крови уменьшается, она застаивается в венах, и ее жидкая часть выходит в ткани — возникает отек. Чем дольше времени человек проводит на ногах — тем сильнее отеки. Возникают они в основном на ногах и сопровождаются тяжестью, болью в ногах (или одной ноге). Отеки нарастают к вечеру, уходят или уменьшаются за ночь. Если варикозная болезнь существует уже какое-то время, то меняется цвет и влажность кожи, могут появиться пятна, выпасть волосы. Не всегда расширенные вены просвечивают сквозь кожу. Бывает поражение глубоких вен, которые не видны.
Опасна варикозная болезнь присоединением тромбофлебита — воспаления вены с образованием внутри нее тромба — сгустка крови. Тромбы могут отрываться от стенки вены и заноситься током крови в легкие — там они закупоривают сосуд и получается инфаркт легкого. Лучше не допускать этого и вовремя лечиться (или оперироваться) у ангиохирурга (хирург по сосудам).
Отеки при заболевании почек
Из всех болезней почек чаще встречается пиелонефрит и гломерулонефрит.
Пиелонефрит — воспаление почечной ткани, вызванное патогенными бактериями или грибами. Обычно он проявляется повышением температуры, болями в пояснице и резями при мочеиспускании (дизурия).
Гломерулонефрит — более серьезное заболевание, которое приводит к почечной недостаточности. При нем также бывают боли в пояснице, недомогание, слабость. Дизурия отсутствует, но в моче обнаруживают много белка, эритроцитов (красная моча), повышается артериальное давление.
Отеки при почечных заболеваниях могут сначала появиться на лице, особенно веках, а затем на лодыжках, голенях и даже выше: руках, животе. Причем появляются и утром, к концу дня усиливаются на ногах. Кожа не изменена, теплая, может чуть бледноватая. Возникновение их связано с затруднением выделения больными почками солей и воды (лишняя вода остается в организме), а также потерями белка через почки (белок в норме удерживает воду в кровеносном русле, не дает ей просачиваться через сосудистую стенку в ткани). Довольно часто отеки — первый симптом заболевания почек, так как и пиелонефрит, и гломерулонефрит могут течь скрыто (латентно) несколько лет.
Отеки при заболевании сердца
Артериальная гипертония и ишемическая болезнь (стенокардия) — бич нашего времени. Их распространенность — огромна. А еще есть пороки сердца, кардиомиопатии… Любая болезнь, повреждающая сердечную мышцу (миокард), вызывает уменьшение сократительной способности сердца, ослабляет его и через какое-то время способствует появлению сердечной недостаточности. Т.е. возникает ситуация, при которой сердцу становится тяжело перекачивать весь объем крови и часть ее остается, так сказать, на периферии (чаще в нижних конечностях). Жидкая ее часть просачивается в ткани — появляется отек. Обычно при сердечной недостаточности нарушается и функция почек (обратимо), они не выводят лишние жидкость и соли, что усиливает отеки.
Отеки при сердечной недостаточности нарастают в течение нескольких дней и недель, кожа обычно бледная, прохладная, иногда с синюшным оттеком. Сопутствуют им такие симптомы как слабость, сердцебиение при нагрузке, одышка, изменение давления, могут быть боли и перебои в работе сердца (неравномерный пульс).
 Отеки при заболеваниях печени
Отеки при заболеваниях печени
Заболеваниям печени характерна отечность живота
Сами по себе заболевания печени (гепатиты, гепатозы) не приводят к появлению отеков. Отеки появляются на стадии осложнений, если болезнь переходит в цирроз. При циррозе также задерживается вода в организме, к тому же страдающая печень производит недостаточно белка, падает так называемое онкотическое давление крови, жидкость не удерживается в кровеносном русле.
Отекать могут стопы, голени, бедра, живот (особенно характерно!). Им сопутствуют желтушность кожи и глаз, синячки на коже, слабость, тяжесть в правом боку, похудание, иногда значительное увеличение печени.
Аллергические отеки
Имеют довольно характерную картину и обычно сопровождаются покраснением кожи, зудом и часто сыпью. При этом отекает кожа на лице, шее, в тяжелых случаях отек кожи распространяется на все тело. При этом также возможны осиплость голоса, заложенность носа, слезотечение. Эти симптомы возникают после контакта с аллергеном: определенный пищевой продукт (цитрусовые, рыба и пр.), лекарство, аэрозоли и др.
Эндокринные заболевания
Плотный отек микседема проявляется при гипотиреозе
В первую очередь — это патология щитовидной железы с недостаточностью ее функции — гипотиреоз. Он может быть разного происхождения: аутоиммунный, послеоперационный, в результате дефицита йода в пище и т.д., но независимо от причины щитовидная железа вырабатывает мало гормонов. Одним из проявлений гипотиреоза является плотный отек — микседема. Наиболее заметна микседема на лице, однако распространяется она на все тело. Помимо отека присутствуют и другие симптомы: медлительность, сонливость, снижение памяти, зябкость, урежение пульса, нарушения менструального цикла, снижение температуры тела и т.д. Щитовидная железа может быть, как увеличена, так и уменьшена.
Лимфостаз
Также является причиной возникновения отеков. Проявиться могут в принципе на любой части тела (лицо, молочная железа, рука), но чаще все-таки на нижних конечностях (или на одной ноге). Помимо вен и артерий у человека в организме есть лимфатические сосуды, по ним в частности, осуществляется обмен и отток жидкости из тканей. При нарушении этого оттока лимфа постепенно застаивается все больше, пораженная часть тела значительно увеличивается в объеме, контуры ее деформируются, затрудняется подвижность. Отек стойкий, после отдыха не проходит. Ранний характерный симптом лимфостаза — невозможность собрать в складку кожу над пораженной областью, когда отек еще небольшой.
Подведем итог
Перечисленные здесь состояния — далеко не полный перечень тех заболеваний, которые могут являться причинами отеков. Важно помнить, что отек всего лишь симптом нездоровья того или иного органа, и единого рецепта излечения их — не существует. Болезни почек, печени, сердца, щитовидной железы, сосудов — лечатся по-разному, и даже терапия одной и той же болезни у двух разных человек может отличаться.
Поэтому, если у вас вдруг появились отеки — не полагайтесь на советы «бывалых» людей — сходите в поликлинику, лабораторию и сдайте простейший набор анализов:
- общий анализ крови,
- общий анализ мочи,
- биохимию: общий белок, мочевина, креатинин, АЛАТ, АСАТ, билирубин, сахар крови, холестерин;
- УЗИ внутренних органов.
Обратитесь к специалисту, он разберется и назначит правильное лечение. И помните: самостоятельный прием лекарственных средств может быть опасен. Например, неправильный прием в течение длительного времени мочегонных средств (некорректные дозировки, интервалы между приемами, длительность курса) подчас приводит к необратимой утрате функции почек. Не рискуйте своим здоровьем, обращайтесь к специалистам!
Будьте здоровы!
Видео по теме: «Основные причины отеков»
Источник
Поясничный остеохондроз и ноги связаны между собой тончайшей сетью нервного волокна. Дело в том, что именно в пояснично-крестцовом отделе позвоночника от спинного мозга отходят корешковые нервы, которые отвечают за иннервацию тканей нижних конечностей. Совершенно очевидно, что при дегенеративном дистрофическом разрушении межпозвоночных дисков происходит компрессионное сдавливание корешковых нервов и они не могут обеспечивать полноценную иннервацию. Начинаются проблемы с ногами – они немеют, слабеют и болят.
Что делать в такой ситуации и к какому врачу обратится за помощью? На эти вопросы найдете ответы в предлагаемой вашему вниманию статье.
Начнем с того, что остеохондроз поясничного отдела на ноги может оказывать влияние не на любой стадии своего развития, а только в запущенных случаях, когда происходит сдавливание нервного волокна. Чтобы лучше понять данный процесс,
Рассмотрим физиологию иннервации нижних конечностей:
- от спинного мозга, который находится внутри позвоночного столба через боковые фораминальные отверстия отходят парные корешковые нервы;
- они содержат в себя сенсорные (чувствительные), моторные (двигательные) и смешанные типы аксонов;
- по мере удаления от позвоночника корешковые нервы разветвляются и часть ветвей направляется к мягким тканям, а часть к пояснично-крестцовому нервному сплетению;
- из нервного сплетения выходят нервы, отвечающие за иннервацию нижних конечностей (самые крупные из них это паховый, бедренный, седалищный, кожный латеральный и т.д.);
- каждый из таких нервов сформирован из ответвлений нескольких корешковых нервов, таким образом осуществляется защита в случае поражения одного корешка;
- по мере своего продвижения крупные нервы распадаются на более мелкие.
Что может стать причиной повреждения нервного волокна, которое отвечает за иннервацию нижних конечностей:
- снижение высоты межпозвоночного диска на фоне дегенеративных дистрофических изменений в хрящевых тканях (остеохондроз на стадии протрузии);
- разрыв фиброзного кольца межпозвоночного диска и грыжевое выпячивание пульпозного ядра, которое оказывает давление на корешковый нерв или мягкие ткани, вызывая сильное воспаление и отечность;
- смещение тела позвонка на фоне снижения высоты межпозвоночного диска и сдавливание спинномозгового канала;
- поражение пояснично-крестцового нервного сплетения (плексит);
- защемление нервов по пути их прохождения через ткани к нижним конечностям, например, синдром грушевидной мышцы;
- травматическое поражение целостности нервного волокна (разрывы, переломы костной ткани, растяжения связочной и сухожильной ткани и т.д.).
при подобных патологиях нужно обращаться на приём к неврологу или вертебрологу. Эти доктора смогут поставить точный диагноз и назначить эффективное и безопасное лечение. Перед его проведением следует исключить все вероятные факторы риска, которые могут привести к поражению пояснично-крестцового отдела позвоночника и вызывать ощущение онемения и боль в ногах.
Почему поясничный остеохондроз отдает в ногу?
Поясничный остеохондроз отдает в ногу – почему это происходит уже объяснили выше. А теперь разберемся в том, на какой стадии развития дегенеративных дистрофических изменений в межпозвоночных дисках может наблюдаться такое клиническое проявление.
Чаще всего остеохондроз поясничного отдела отдает в ногу на той стадии, когда начинает повреждаться нервное волокно. Одна из функций позвоночго столба – защитная. Внутри позвоночного столба находится спинномозговой канал. Там располагается защищенный твердыми оболочками спинной мозг. Он окружен ликвором (жидкостью, через которую передаются нервные импульсы от головного мозга к телу и обратно).
От спинного мозга отходят нервные волокна, отвечающие за иннервацию всего тела. Это вегетативная нервная система и она обеспечивает функциональность всех тканей, систем и внутренних органов.
Задача позвончого столба – обеспечивать безопасность этих процессов. Для этого предусмотрены эластичные хрящевые диски, которые разделяют между собой соседние тела позвонков, не позволяя им сомкнуться во время движений и сдавить корешковые нервы, которые располагаются между ними.
Строение межпозвоночного диска с одной стороны простое – это фиброзное кольцо и расположенное внутри него пульпозное ядро, с другой стороны незащищенное. Нет защиты от того, что человек будет вести пассивный образ жизни.
Природой так устроено, что здоровье межпозвоночных дисков напрямую зависит от степени работоспособности окружающих позвоночный столб паравертебральных мышц. Они сокращаются при физической нагрузке и выделяют жидкость. В ней растворены питательные вещества и кислород. Эта жидкость усваивается хрящевыми тканями фиброзного кольца межпозвоночного диска. Обратный процесс происходит при расслаблении мышцы и сжатии межпозвоночного диска. Так осуществляется диффузное питание. Другого способа получения жидкости и питательных веществ у межпозвоночных дисков нет.
Поясничный остеохондроз и боли в ногах могут развиваться при воздействии следующих факторов риска:
- избыточная масса тела – чем она выше, тем сильнее оказывается давление на хрящевые межпозвоночные диски;
- отсутствие регулярных физических нагрузок в достаточном объеме;
- тяжёлый физический труд или длительное нахождение в статичном положении, в результате чего мышцы спазмируются и утрачивают способность осуществлять диффузное питание хрящевых тканей;
- курение и употребление алкоголя;
- неправильная постановка стопы в виде плоскостопия и косолапости – неправильно распределяется амортизационная нагрузка;
- ношение неправильно подобранной одежды и обуви;
- нарушение правил эргономики организации своего спального и рабочего места;
- искривление позвончого столба и изменение осанки.
Эти факторы негативного влияния следует исключать из своей жизни для проведения активной профилактики поясничного остеохондроза.
Остеохондроз поясничного отдела и боли в ногах
Поясничный остеохондроз боли в ногах может провоцировать при радикулите, ишиасе и других вариантах осложнений. Как правило все клинические случаи связаны с компрессией нервного волокна. Реже остеохондроз поясничного отдела боли в ногах вызывает по причине нарушения иннервации сосудистого русла.
В таких случаях у пациента начинает развиваться:
- атеросклероз кровеносных сосудов – отложение холестериновых бляшек на внутреннем эндотелии на фоне снижения сократительной активности мышечной сосудистой стенки;
- варикозное расширение вен нижних конечностей – застой венозной крови с последующим разрушением системы клапанов, влечёт за собой нарушение гемодинамики, отёчность мягких тканей, развитие трофических язв голени;
- облитерирующий эндартериит – чаще развивается у лиц мужского пола, имеющих проблемы с поясничным отделом позвоночника, курящих и ведущих малоподвижный образ жизни.
Если у вас развивается поясничный остеохондроз и болят ноги, рекомендуем как можно быстрее обратиться на прием к неврологу. Это состояние может быть опасно для вашего здоровья. Поражаются нервные волокна, которые регулируют не только чувствительность. В скором времени у вас может появиться выраженная мышечная слабость. Появится быстрая утомляемость мышц ног и начнется их дистрофия. Это очень серьезные осложнения поясничного остеохондроза которые могут привести в итоге к параличу и парезу. Вы можете стать инвалидом.
Онемение ног при поясничном остеохондрозе
Остеохондроз в поясничном отделе позвоночника ноги затрагивает по-разному. У кого-то появляются боли, другие страдают от ощущения онемения. И это важно разделять. В обоих случаях поражаются сенсорные типы нервного волокна. Но в первом варианте от нарушения процесса иннервации происходят трофические ишемические изменения, которые и провоцируют болевой синдром. Во втором случае онемение свидетельствует о начальных дистрофических процессах или об окончательной атрофии нервного волокна.
Как вы понимаете, онемение ног при поясничном остеохондрозе не является безобидным признаком, на который можно не обращать особого внимания. Стоит быть предельно внимательным, особенно если клинический признак затрагивает сразу обе конечности. Это говорит о том, что компрессии подвергается не корешковый нерв, который отвечает только за одну конечность, а спинной мозг. Это может быть стеноз спинномозгового канала. Это состояние рано или поздно спровоцирует полный паралич нижней части тела.
Второе опасное состояние, которое может присутствовать на фоне поясничного остеохондроза, заключается в том, что происходит защемление нервных сплетений. Чаще других за счет отечности мягких тканей защемляется «конский хвост».
Слабость в ногах при поясничном остеохондрозе
Может ли поясничный остеохондроз вызывать слабость в ногах и почему это происходит. В области поясничного отдела позвоночника отходят не только чувствительные аксоны, которые отвечают за передачу ощущений от нижних конечностей к структурам головного мозга. Здесь же выходят и двигательные нервные волокна. По ним к миоцитам приходит сигнал из головного мозга (двигательного центра), дающий команду расслабится или сжаться. Таким образом осуществляется управление мышцами.
Слабость в ногах при поясничном остеохондрозе связана с тем, что прохождение команды по моторным аксонам блокируется на каком-то уровне. Это может быть межпозвоночная грыжа, которая давит на корешковый нерв, отек мягких тканей или напряжение мышц, которые сдавливают ответвления корешковых нервов. Часто мышечная слабость бывает сопряжена с сосудистыми проблемами.
Появление выраженной слабости в ногах на фоне длительно протекающего поясничного остеохондроза практически всегда связано с серьезными осложнениями. Это может быть стеноз спинномозгового канала, выпадение межпозвоночной грыжи, смещение тела позвонка или поражение пояснично-крестцового нервного сплетения. Обратитесь срочно к врачу.
Что делать, если при поясничном остеохондрозе болят ноги
Если на фоне остеохондроза поясничного отдела болят ноги, первое что делать – обращаться за медицинской помощью. Следует записаться на прием к вертебрологу или неврологу. Врач назначит ряд обследований. Наиболее достоверные сведения о текущем состоянии нервного волокна и хрящевых тканей позвоночника позволяет получить МРТ обследование. Но оно не всегда доступно. Поэтому для опытного врача будет достаточно осмотра, мануального обследования, функциональных диагностических тестов и рентгенографического снимка, по которому он оценит состояние хрящевой и костной ткани позвоночго столба.
Лечение боли, онемения или слабости в ногах изолированно от основного заболевания проводить невозможно. Необходимо проводить комплексную терапию, направленную на восстановление ткани позвончого столба. Делать это целесообразно с помощью методов мануальной терапии, поскольку нет никаких фармакологических препаратов, которые могли бы это сделать. Хондропротекторы не имеют никакого лечебного воздействия без их использования в сочетании с методами мануального воздействия. Как вы уже поняли, при остеохондрозе нарушается диффузное питание хрящевых тканей. Поэтому хондропротекторы просто не проникают внутрь хрящевых межпозвоночных дисков.
Для начала нужно восстановить нормальные межпозвоночные промежутки с помощью вытяжения позвончого столба. Затем задействовать остеопатию, массаж, лечебную физкультуры, кинезиотерапию, физиопроцедуры и т.д. Для проведения лечения обратитесь в клинику мануальной терапии по месту жительства. Там вам разработают индивидуальный курс терапии, который восстановит иннервацию нижних конечностей.
Имеются противопоказания, необходима консультация специалиста.
Вы можете воспользоваться услугой бесплатного первичного приема врача (невролог, мануальный терапевт, вертебролог, остеопат, ортопед) на сайте клиники “Свободное движение”. На первичной бесплатной консультации врач осмотрит и опросит вас. Если есть результаты МРТ, УЗИ и рентгена — проанализирует снимки и поставит диагноз. Если нет — выпишет необходимые направления.
Был ли полезен материал?
(12) чел. ответили полезен
Источник
