Диагноз если болит спина

Боли в спине – распространённая жалоба. Обычно о боли в спине говорят, когда ощущается боль в области поясницы. Иногда в таких случаях говорят, что «защемило спину». По данным последних исследований из каждых пяти человек четверо хотя бы раз в жизни испытывали подобную боль.
Подобнее о боли в пояснице>>>
Еще одна типичная локализация боли в спине – под правой или левой лопаткой или между лопатками.
Подробнее о боли под лопаткой>>>
С возрастом боль в спине встречается чаще, – среди пожилых людей каждый второй время от времени испытывает подобные боли.
Боль в спине может иметь различный характер: быть острой, колющей, жгучей, ноющей, тянущей, может отдавать (иррадиировать) в другие части тела (например, в грудную клетку, ноги, живот, половые органы). Боль может быть случайной, или постоянной.
Прислушиваясь к боли, человек обычно задает себе два вопроса: надо ли обращаться к врачу, и – к какому врачу идти при боли в спине? Постараемся ответить на эти вопросы.
Причины боли в спине
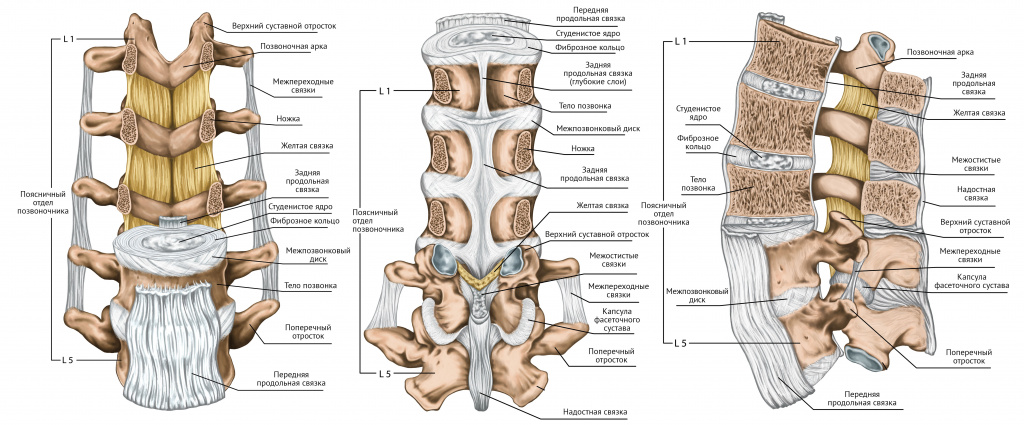
Боль в спине может быть вызвана различными причинами. Только опытный врач на основании осмотра пациента и данных назначенных им лабораторных и инструментальных исследований, может правильно поставить диагноз и назначить эффективный курс лечения.
Причиной боли в спине могут быть:
- неврологические заболевания:
- остеохондроз позвоночника (дегенеративное повреждение межпозвоночных дисков);
- спондилоартроз (дегенеративные изменения межпозвоночных суставов);
- спондилёз (деформация позвонков за счет разрастания костной ткани);
- грыжи межпозвоночных дисков;
- искривление позвоночника (сколиоз, кифоз);
- эндокринные заболевания, например, остеопороз (снижение плотности костной ткани вследствие нарушения обмена веществ). Это заболевание часто протекает скрытно, и жалоба на боль в спине может быть единственной жалобой пациента);
- заболевания органов дыхания (например, плеврит);
- заболевания почек: гломерулонефрит, пиелонефрит, мочекаменная болезнь;
- опухолевые заболевания;
- а также многие другие заболевания внутренних органов, сосудов и мягких тканей.
Подобное разнообразие возможных причин и заставляет человека задумываться, к какому врачу обращаться при болях в спине. Но не стоит превращать это в препятствие на пути к помощи, которую может дать профессиональная медицина.
Факторы, способствующие проявлению боли в спине
Если надлежащее лечение не проводится, боль в спине чаще всего носит повторяющийся характер, когда периоды относительно недолгого хорошего самочувствия сменяются вернувшейся болью. Обострение состояния может быть спровоцировано:
- поднятием тяжестей;
- длительным нахождением в неудобной позе;
- переохлаждением;
- инфекцией.
Что делать, чтобы спина не болела? Профилактика болей в спине
Для того чтобы снизить риск возникновения заболеваний, способных вызывать боль в спине, врачи «Семейного доктора» рекомендуют:
- спать на удобной постели с упругим и жёстким матрацем;
- стараться сохранять правильную осанку;
- не находиться долгое время в одной позе. При работе за компьютером или вождении автомобиля необходимо делать перерывы, дающие возможность потянуться, размяться, подвигаться;
- при работе сидя правильно организовывать рабочее место. Стул должен быть со спинкой, желательно с подлокотниками и подголовником, чтобы была возможность откинуться и расслабить мышцы спины и шеи. Предплечья не должны находиться на весу, необходимо следить, чтобы они полностью лежали на столе;
- не ходить в обуви на высоких каблуках более двух часов подряд;
- избегать резких поворотов и наклонов туловища. Если необходимо что-либо поднять с пола, желательно присесть, а не наклоняться;
- при длительном нахождении в положении стоя (при поездке в общественном транспорте или ожидании в общественном месте) находить точку опоры (опереться на что-либо рукой или прислониться спиной);
- не набирать избыточный вес;
- избегать поднятия тяжестей;
- заниматься лечебной физкультурой, плаванием или фитнесом.
Когда при боли в спине обращаться к врачу?
Если симптом проявился в первый раз, ему обычно не придают значения. И действительно, разовые боли вряд ли свидетельствуют о чём-либо, серьёзно угрожающем нашему здоровью. Боль может уйти и больше не вернуться. Но гораздо чаще боли в спине возвращаются. И в этом случае следует обратиться к врачу, а не заниматься самолечением.

Врачебная консультация необходима, если Вы сталкиваетесь с одной из следующих ситуаций:
- вы часто чувствуете боль в спине при напряжении или физической нагрузке;
- боль в спине возникает эпизодически (время от времени);
- ощущение боли не проходит в течение 3-4 дней.
Боль в спине может свидетельствовать о запущенных патологических процессах и опасных заболеваниях. Не откладывайте обращение к врачу, если:
- боль носит постоянный характер и локализована в одном месте;
- в положении лёжа боль не уменьшается, или боль возникает в ночное время, когда Вы спите;
- боль в спине сопровождается повышением температуры;
- боль в спине сопровождается онемением конечностей (это может проявляться по утрам), напряжением мышц или чувством вялости в ногах и руках.
Если в случае постоянных или повторяющихся болей в спине, вовремя не провести диагностику и не начать лечение заболевания, его развитие может привести к необратимым последствиям и инвалидности. Так, хронический или острый воспалительный процесс в почках может привести к почечной недостаточности, а оставленный без лечения остеохондроз – к образованию грыж Шморля.
К какому врачу идти, если болит спина?
На вопрос, к какому доктору идти, если болит спина, стандартный ответ такой: если у Вас появилась боль в спине, лучше всего обратиться на первичный прием к врачу общей практики или терапевту. В зависимости от результатов осмотра, может потребоваться консультация того или иного врача-специалиста. Могут быть назначены:
- консультация врача-невролога – для оценки состояния позвоночника, мышц спины и нервной системы;
- консультация врача-уролога – в случае подозрения на заболевание мочевыводящей системы;
- консультация врача-гинеколога – при подозрении или наличии хронических заболеваний органов женской половой системы;
- общий анализ крови и общий анализ мочи – чтобы подтвердить или исключить воспалительный характер заболевания;
- рентгенография позвоночника;
- компьютерная томография (например, шейного или поясничного отдела позвоночника);
- МРТ позвоночника;
- УЗИ тазобедренных суставов;
- а также другие исследования.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боли в спине – причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Боли в спине (дорсопатия) – это самый частый повод обращения к неврологу.
В зависимости от причин возникновения дорсопатий их разделяют на неспецифические, или первичные (85-80%) и специфические, или вторичные (15-20% случаев). Специфические боли обусловлены поражением не позвоночника, а различных внутренних органов.
Обращение к терапевту при болях в спине очень важно, для того чтобы определить, не вызван ли болевой синдром патологиями, не относящимися к позвоночнику.
Среди причин, вызывающих специфические боли, самыми опасными считаются злокачественные опухоли, например, рак молочных желез, легких и простаты, дающие метастазы в позвоночник. В профилактических целях необходимо проходить своевременное диспансерное обследование (маммография,
анализ на простатический специфический антиген (ПСА)
и флюорография/рентгенография органов грудной клетки,
начиная с 40 лет), которое позволяет обнаружить новообразование на ранней стадии, когда нет метастазов в костях.
Разновидности болей в спине
1) Специфические;
2) Неспецифические:
- мышечные боли – 50–60% от всех неспецифических болей,
- боли из-за поражений суставов и связок позвоночника (скелетные боли) – 40–50%,
- боли из-за поражений корешков спинного мозга (корешковые боли) – около 3–5%.
Возможные причины
Специфические боли в спине
Чаще всего специфические боли обусловлены почечной коликой.
К болезням, которые также могут вызывать специфические боли в спине, относятся: ревматические заболевания, которые в основном связаны с иммунными нарушениями и с поражением суставов (чаще) и сосудов (реже); болезни желудочно-кишечного тракта (панкреатит, холецистит, язва двенадцатиперстной кишки); сердечно-сосудистые заболевания (ишемическая болезнь сердца); инфекционные заболевания (туберкулез, герпес); урологические и гинекологические патологии (поражения органов малого таза).
Мышечные боли
Причинами мышечных болей в спине могут стать физическое перенапряжение, переохлаждение, ушибы.
Воспаление мышц в таких случаях вызывают не микробы, а нарушение метаболизма.
Скелетные боли
Чаще всего наступают из-за остеохондроза поясничного отдела позвоночника. Заболевание развивается в результате разрушения межпозвонковых дисков, суставов и связок. Исходной причиной служат нарушения обмена веществ и чрезмерные физические нагрузки.
Корешковые боли
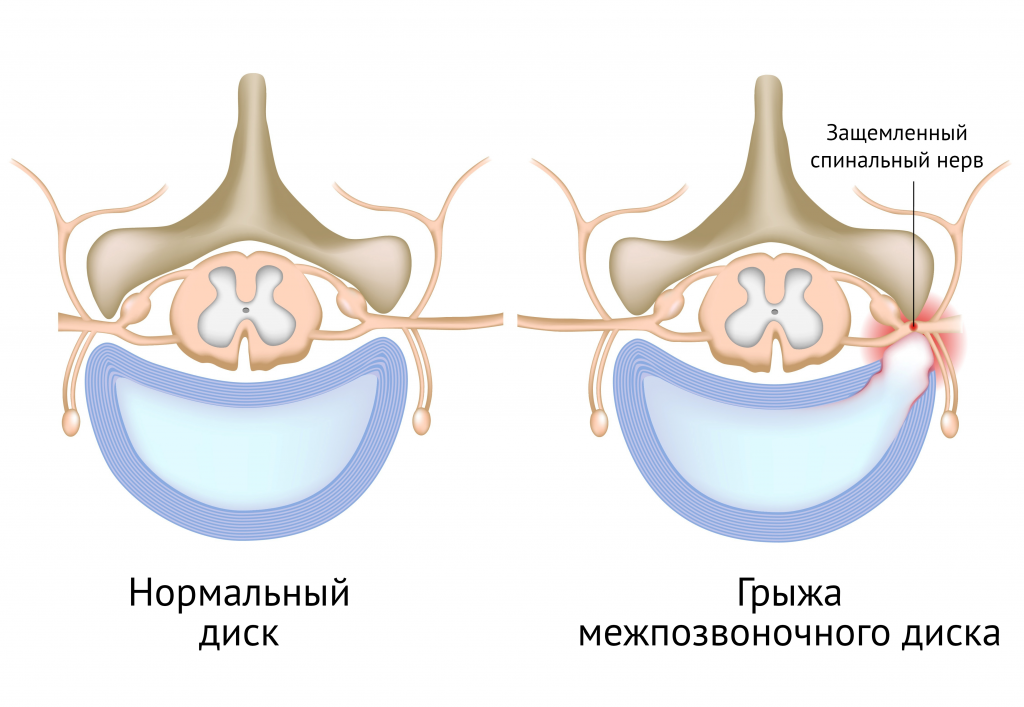
В основе корешкового синдрома лежит невропатическая боль, вызванная сдавливанием спинномозговых корешков.
При каких заболеваниях возникают
Специфические боли в спине
Рассмотрим дорсопатию, вызванную почечной коликой. Самая частая причина такой колики – повреждение камнем, выходящим из почечной лоханки, поверхности мочеточника и острое нарушение оттока мочи.
В результате чашечно-лоханочная система переполняется мочой, повышается давление в почечных лоханках, нарушается кровообращение в почке.
Почечная колика возникает внезапно. Мучительная боль в спине локализуется под нижними ребрами и распространяется в подвздошную, паховую и надлобковую области.
Мышечные боли
Боли в мышцах спины относятся к «профессиональным» болям людей, занятых физическим трудом. Сопутствующее воспаление скелетной мускулатуры приводит к развитию миозита.
Скелетные боли
Эти боли одновременно захватывают кости, суставы, связки и мышцы. Они возникают в результате нарушения функций скелетной мускулатуры, которое может быть вызвано перегрузкой или спазмом.
Корешковые боли
Наиболее часто поражение межпозвонковых дисков приводит к поясничному остеохондрозу. Диски постепенно деформируются, их высота уменьшается. Позвонки начинают «проседать» друга на друга. В результате сдавливаются нервные корешки, отходящие от спинного мозга, что вызывает боли в спине. Глубокие мышцы спины испытывают постоянное напряжение, что приводит к спазмам и также сопровождается болями.
Корешковые боли более продолжительны и устойчивы к терапии лекарствами, которые помогают при остальных типах вертеброгенных болей.
Диагностика и обследования
Специфические боли в спине
Существуют характерные симптомы, указывающие на наличие не относящихся к позвоночнику заболеваний.
Это:
- начало боли в спине в возрасте до 20 и после 50 лет;
- боли не уменьшаются в покое, в положении лежа, в определенных позах;
- постепенное усиление болей;
- наличие онкологических заболеваний в анамнезе;
- возникновение боли на фоне повышения температуры тела, снижения массы тела;
- жалобы на длительную скованность по утрам;
- симптомы поражения спинного мозга: параличи, тазовые нарушения, расстройства чувствительности;
- изменения в анализах мочи, крови.
«Золотым стандартом» выявления почечной колики считается внутривенная урография при отсутствии противопоказаний.
Так называется рентгенологический метод исследования мочевыделительной системы, позволяющий оценить поражение почек.
Мышечные боли
Очень важно отличить мышечную боль (миозит) спины от вертеброгенных болей (возникают при заболеваниях костно-мышечной и нервной системы позвоночника).
Боли при миозите тупые, усиливающиеся при надавливании на мышцы, не проходят в состоянии покоя.
Скелетные боли чаще носят стреляющий характер. Они охватывают многие мышцы спины, усиливаются при нагрузках, а в покое утихают, подвижность позвоночника ограничивается.
Скелетные боли
Рентгенография – основное инструментальное исследование при остеохондрозе. Оно позволяет обнаружить ключевые признаки заболевания: уменьшение межпозвонковой щели, остеофиты, дегенеративные изменения позвонков, грыжи межпозвонковых дисков. Рентгенография дает возможность выявить переломы позвонков, обусловленные остеопорозом, метастазами опухолей и иными причинами.
При диагностике корешковых болей применяют МРТ.
Это обследование позволяет нейрохирургу определить причину сдавления корешка.
Что следует делать при появлении боли в спине?
Специфические боли в спине
В случае болей, характерных для почечной колики, следует немедленно вызвать скорую помощь.
Мышечные боли и скелетные боли
Прекратить физические работы. В ближайшие дни обратиться к врачу, поскольку такие боли могут быть следствием болезни почек, желудочно-кишечного тракта, ревматических, инфекционных и других болезней. Если спину пронзила резкая невыносимая боль, что случается при подъеме тяжестей или резком повороте туловища, обратитесь к врачу незамедлительно. Возможно, причина в пояснично-крестцовой грыже межпозвоночного диска с защемлением нервов.
Корешковые боли
Четко выполняйте все предписания врача.
К каким врачам обращаться?
Специфические боли в спине
После терапевта – к неврологу или другому врачу, к которому направит терапевт. При почечной колике – к урологу или нефрологу.
Мышечные и скелетные боли
К терапевту, неврологу, ортопеду, ревматологу, травматологу.
Корешковые боли
К неврологу, специалисту по лечению хронических болевых синдромов, нейрохирургу, психотерапевту.
Лечение
Специфические боли в спине
Здесь лечение зависит от заболевания, вызвавшего боли.
Мышечные боли
Лучшие лекарства от поясничного миозита – покой и массаж. Массаж делают через каждые 2-3 часа по 15-20 минут. Используют поколачивания ребром ладони, «гуляющие» вверх-вниз по спине, растирающие, поглаживающие и пощипывающие движения. Подробности разъяснит врач, поставивший диагноз.
Скелетные боли
Такие боли лечатся миорелаксантами и нестероидными противовоспалительными средствами (НПВС).
Корешковые боли
Лечение корешкового синдрома начинается с лекарственной терапии, где к НПВС и миорелаксантам добавляют препараты для борьбы с эпилепсией – антиконвульсанты, а также трициклические антидепрессанты. Невролог может направить пациента к нейрохирургу для декомпрессионной операции на позвоночнике, если в течение 3-4 месяцев боль не проходит, несмотря на фармакотерапию.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Боль в области лица (лицевые боли)
Боль в лице относится к категории болевых синдромов, диагностика которых наиболее трудна. Лицевые боли могут иметь в своей основе заболевания различных органов или систем или возникать из-за поражения нервных волокон (в первую очередь черепных нервов).
Деформация позвоночника
В норме позвоночник имеет небольшие физиологические изгибы. В настоящее время существует порядка десяти классификаций деформации позвоночника.
Депрессия
Депрессия – одно из самых распространенных психических расстройств.
Нарушение сна
Нарушение сна: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Источник
Вопрос «Что значит боль в спине?» может показаться глупым. Испытать её может каждый. Продуло, поднял тяжелый предмет, был долго в вынужденной позе, неудобная кровать, вот список обычных причин перегрузки спины и возникновения болей. Решение напрашивается само собой. Выпить обезболивающего и ждать скорейшего выздоровления.
Это помогает не всегда. Боль может прочно закрепиться в спине и стать злейшим врагом на недели, месяца, годы. Даже тогда некоторые терпеливые люди могут не обращаться к врачу, но продолжать принимать таблетки.
Боль это сигнал нашего организма через нервную систему о том, что есть проблема и её надо решать. Гораздо хуже ситуация когда болезнь прогрессирует, а при этом ничего не болит. Так происходит при онкологических заболеваниях, когда болевой синдром возникает на последних стадиях болезни.
Виды болей
Неспецифическая – занимает более до 85% обращений к врачу1. Связана с перегрузкой мышц, связок, сухожилий, мелких суставов позвоночника.
Корешковая – вызвана сдавлением нервного корешка грыжей. До 10% случаев1.
Специфическая – вызвана определенным заболеванием. Сюда относится перелом позвоночника, туберкулез, гнойный процесс, новообразование, сужение спинномозгового канала, болезни органов брюшной полости, малого таза и другие. До 10% случаев1.
Симптомы
Типичные симптомы неспецифических болей:
- появление, обострение при движении (резкий поворот головы, наклон, поднятие тяжестей);
- возникает после долгого вынужденного положения(сидячая работа за компьютером, у профессиональных водителей, статичная стоячая работа у продавцов);
- ограничение подвижности после сна в неудобной позе, на неровной поверхности.
Причина этих симптомов в нарушении двигательного стереотипа, когда одни мышцы и суставы перегружаются, а другие, наоборот, не участвуют в движениях.

Причиной боли в спине часто становитя недостаток или переизбыток двигательной активности.
Есть такое понятие как «неподготовленное» движение. Когда мышцы не растянуты, связки не разогреты, а на них дается или большая нагрузка или очень большой объем движений. Так, офисные работники, не занимающиеся спортом, после мероприятий по тимбилдингу с игровыми активностями, веревочными городками, соревнованиями могут на следующий день не выйти на работу из-за проблем со спиной. Еще одна категория — это садоводы пенсионного возраста. Они провели всю зиму дома с минимальной физической активностью и вдруг дали избыточную нагрузку на позвоночник. Результат один боль, ограничение подвижности.
Для сдавления корешков спинного мозга характерны:
- стреляющая боль до пальцев стопы, кисти;
- нарушение рефлексов;
- изменения чувствительности(онемение, повышенная чувствительность кожи);
- снижение мышечной силы;
- симптомы при натяжении мышц.
По этим симптомам, боль в языке, онемение мизинца на руке или стреляющая боль в ноге часто можно определить достаточно точно на каком уровне в позвоночнике произошло сдавление нерва без МРТ.
Специфическая боль может говорить о потенциально опасном, серьезном заболевании. Симптомы угрозы2:
- начало стойкой боли в спине до 15 лет и после 50 лет;
- немеханический характер боли (боль не уменьшается в покое, в положении лежа, в определенных позах);
- связь боли с травмой;
- плавное усиление болей;
- наличие онкологии ранее;
- боль с температурой, снижение массы тела;
- длительная скованность по утрам;
- параличи, тазовые нарушения, сильные расстройства чувствительности;
- изменения в анализах мочи, крови.
Причиной таких нарушений могут быть серьезные заболевания2:
- ревматические заболевания;
- злокачественные опухоли;
- инфекции(остеомиелит, абсцесс, туберкулез, опоясывающий герпес);
- сосудистые заболевания(аневризма брюшной аорты);
- заболевания крови;
- остеопороз;
- заболевания почек, цистит;
- панкреатит, язва двенадцатиперстной кишки;
- стеноз позвоночного канала, переломы позвонков.
Поэтому лучше обратиться к врачу, чтобы исключить опасные причины. Особенно если обезболивающие помогают слабо и есть опасные симптомы.

Лучше обратиться к врачу, чтобы исключить опасные причины болей в спине.
Диагностика
Это самый важный этап лечения, так как от него зависят все дальнейшие действия. Кажется, что можно сделать рентген или МРТ, тогда все станет ясно. Но, здесь есть подводные камни. Врач функциональной диагностики делает заключение на основании того, что видит на снимке. Но он не обследует самого пациента. Поэтому результаты снимка не равно диагноз.
Разберем на примере. Если взять полностью здоровых людей в возрасте 20 лет, то почти у половины из них могут выявляются грыжи межпозвоночных дисков. Но это не означает, что им требуется лечение, углубленное обследование или операция на позвоночнике для устранения дефектов.
Клинические рекомендации для врачей общей практики Национального института повышения стандартов здравоохранения и социальной помощи Великобритании в большинстве случаев при неспецифическом болевом синдроме длительностью до 1 года вообще не рекомендует делать ни рентген, ни КТ/МРТ с рядом исключений.
А разве не грыжа вызывает боль? Лишь в 1 из 10 случаев. Во всех остальных случаях, грыжа диска и боль в спине не связаны.
Сначала выясняется история развития боли, первый эпизод, обстоятельства(травма, нагрузка), какие еще симптомы появились, вроде бы не связанные с болью в спине.
Во время осмотра оцениваются изгибы позвоночника, ограничения подвижности, напряжение мышц. Локализация болей, признаки сдавления корешков(«отдает» в ногу, нарушение чувствительности конечностей).
Во время осмотра врач старается определить состояние подвижности позвоночника и обнаружить места болезненности.
И уже затем по показаниям проводятся КТ/МРТ, назначается общий и биохимический анализ крови.
Поэтому диагностику должен проводить врач. Ему необходимо определить вид боли, необходимые исследования, исключить опасные симптомы специфической боли и только тогда назначать лечение.
Лечение
Первая помощь. Еще до приема таблеток можно себе помочь. Нужно разгрузить позвоночник и дать шанс мышцам расслабиться. Для этого ложимся на ровную твердую поверхность(пол, обеденный стол, лист фанеры) на спину. Под ноги надо положить большую подушку, валик, табурет, так, чтобы угол между телом и бедрами, в коленях был 90 градусов.
Медленно дышим и стараемся максимально расслабляться с каждым выдохом. Лежать так можно столько сколько нужно. Главное чтобы поверхность не была холодной. Мягкие диваны, кровати не подойдут.
Препараты. Обычно лечение начинается с нестероидных противовоспалительных средств (НПВП), которые помогут снять боль и воспаление. Эти препараты можно купить без рецепта, но бесконтрольно принимать их нельзя.
Их прием может приводить к эрозиям, язвам кишечника и желудка, кровотечениям. Если проблемы с ЖКТ уже есть, это повышает риск осложнений. Могут оказывать токсическое действие на печень. Есть риск для сердечно-сосудистой системы, почек, при бронхиальной астме3.
Традиционные НПВП имеют больше побочных эффектов особенно на пищеварительную систему. Но они достаточно доступны по цене, вот некоторые из них:
- аспирин;
- диклофенак;
- индометацин.
Селективные НПВП оказывают значительно меньшее повреждающее действие на ЖКТ, но имеют более высокую цену:
- мовалис;
- целебрекс;
- аркоксиа;
- нимесил.
При этом выбор препарата лучше доверить врачу, чтобы он соотнес риск и пользу в каждом конкретном случае. Возможно, назначил препараты для защиты желудка (нольпаза).
Еще одна группа препаратов это миорелаксанты (мидокалм), они помогают снять спазм с мышц.
Не стоит самостоятельно принимать препараты, обязательно проконсультируйтесь со специалистом.
Также применяются хондропротекторы — алфлутоп, препараты с глюкозамин и хондроитин сульфатом.
Образ жизни. Боль в спине не означает, что нужно все время лежать. Постельный режим, корсеты и другие устройства, ограничивающие движения не рекомендуются. Это вызовет только ослабление мышц, которые удерживают нас в вертикальном положении.
Необходимо сохранять разумную активность для поддержания тонуса, нормализации кровообращения. Подойдут легкие прогулки, гимнастика, лечебная физкультура.
Также спать нужно на жестком ортопедическом матрасе. Делать перерывы в работе для прогулок. Пить достаточное количество жидкости.
Профилактика
Для профилактики необходимо укреплять спину, чтобы создать крепкий мышечный корсет. Подойдут такие физиологичные направления как плавание, пилатес, йога.
Спать рекомендуется на ровной жесткой поверхности. Подушка небольшая, удобная.
Поднимать сумки больше 3 кг с прямой поясницей силой ног. Нагрузку распределять равномерно на 2 руки.
Сумку заменить на рюкзак и носить на двух лямках
Для снижения ударной нагрузки на позвоночник носить обувь с толстой пружинящей подошвой. Желательно снизить вес.
Литература:
- Кукушкин М.Л. ОСТРАЯ БОЛЬ В СПИНЕ: ДИАГНОСТИКА И ЛЕЧЕНИЕ//Нервные болезни 2019 №2 –С.46-52
- Кукушкин М.Л. ДИАГНОСТИКА И ЛЕЧЕНИЕ НЕСПЕЦИФИЧЕСКОЙ БОЛИ В СПИНЕ//Медицинский совет 2016 №8 –С.58-63
- Каратеев А.В. НЕСТЕРОИДНЫЕ ПРОТИВОВОСПАЛИТЕЛЬНЫЕ ПРЕПАРАТЫ В ЭПОХУ БИОЛОГИЧЕСКОЙ ТЕРАПИИ//Современная ревматология 2008 №2 –С.3-6
Источник
