Как болит голова при невралгии тройничного нерва

Статья содержит информацию относительно клинической картины и современных методов лечения невралгии тройничного нерва.
Тройничный нерв − самый крупный из всех черепно-мозговых нервов.
Он является смешанным: имеет тонкий двигательный и толстый чувствительный корешки.
ГАСЕР (тройничный) ганглий расположен в тройничной ямке височной кости.
Он содержит сенсорные волокна, которые воспринимают болевые, температурные и механические раздражители на лице.
Периферические отростки нейронов образуют три ветви тройничного нерва (очную, верхне- и нижнечелюстную).
Узнайте в статье на estet-portal.com по каким симптомам врач-косметолог сможет распознать поражения тройничного нерва, и какими изменениями на лице проявляется данная патология.
Характеристика боли при невралгии тройничного нерва
Пациенты могут точно локализовать свою боль.
Она обычно проходит по линии разделения на нижне- и верхнечелюстную ветви нерва или верхнечелюстную и очную.
60% пациентов жалуются на стреляющую боль в направлении от угла рта к углу нижней челюсти; у 30% − от верхней губы к глазу и брови, без привлечения орбиты.
Меньше чем в 5% случаев боль возникает по ходу глазной ветви лицевого нерва.
Читайте нас в Instagram!
Боль обычно интенсивная, приступообразная, колющая.
Она начинается с ощущения поражения электрическим током в определенной области, затем быстро нарастает менее чем за 20 с до ощущения дискомфорта «глубоко в лице», нередко искажая выражение лица пациента.
Затем постепенно угасает в течение нескольких секунд, после этого появляется жгучая боль, которая может продолжаться от секунды до нескольких минут.
Во время приступов пациенты могут выполнять различные движения головой или «гримасы» для уменьшения выраженности боли, таким образом возникает состояние, похожее на болевой тик.
Страшный яд или бесценное лекарство: ботулинотерапия в лечении мигрени
Триггерные факторы приступов невралгии тройничного нерва
Триггерные участки или участки повышенной чувствительности у большинства пациентов часто размещаются возле носа / рта.
Жевание, разговор, улыбка или употребление холодной / горячей жидкости могут инициировать появление болевого приступа.
Прикосновения, бритье, чистка зубов или поток холодного воздуха из открытого окна авто также могут вызвать боль.
Физикальное обследование обычно помогает провести дифференциальную диагностику с другими заболеваниями.
Однако помните, что боль возникает после стимуляции триггерной точки; таким образом, некоторые пациенты могут ограничить обзор в связи со страхом раздражения этих участков.
Диагноз идиопатической невралгии тройничного нерва является вероятным только в том случае, если отсутствуют объективные данные о нарушении функции пятой пары черепно-мозговых нервов.
Непереносимость глютена: современные заморочки или серьезное заболевание
Нарушение чувствительности наблюдается сразу после приступа боли; наличие постоянного онемения в любом участке исключает диагноз.
Потеря роговичного рефлекса также исключает диагноз идиопатической НТН, если предварительно не была проведена ризотомия ветвей тройничного нерва.
Слабость мышц в области нижней челюсти или иного участка лица, трудности при глотании указывают на другую этиологию заболевания.
У пациентов с рассеянным склерозом или органическим поражением и НТН при осмотре выявляется потеря чувствительности.
Хотя гипестезия или дизестезия на лице могут наблюдаться транзиторно при классической НТН, их следует считать частью симптоматических форм.
Однако отсутствие этих признаков не исключает наличия основной причины, то есть не исключает симптоматической формы НТН.
Подходы к лечению невралгии тройничного нерва
Лечение НТН включает:
- фармакологическую терапию;
- чрескожные вмешательства (например, чрескожная ризотомия);
- хирургические вмешательства (например, микрососудистая декомпрессия);
- лучевую терапию (стереотаксическая радиохирургия с использованием гамма-ножа).
Особенности фармакологической терапии: в начале лечения рекомендуется назначать фармакологическую терапию перед назначением инвазивных методов лечения, поскольку она является эффективной в 75% случаев.
Одноразовая терапия может помочь снизить интенсивность болевого синдрома сразу после возникновения приступа.
Карбамазепин является наиболее изученным препаратом для лечения при невралгии тройничного нерва и единственным препаратом, который утвержден FDA.
Поскольку существует вероятность спонтанного прекращения приступов через 6-12 месяцев, пациенты могут завершить прием лекарств в первый год после установления диагноза.
Невралгия тройничного нерва способна прогрессировать, поэтому пациентам в будущем понадобится прием дополнительных препаратов для контроля болевого синдрома, вплоть до хирургического лечения.
Некоторые риски инъецирования филлеров в область под глазами
Ламотриджин и баклофен являются препаратами второго ряда.
Достаточные доказательства для комбинированной терапии имеются лишь для двух препаратов − ламотриджина и карбамазепина, в случае неэффективности последнего рекомендуется назначить габапентин, который продемонстрировал эффективность при невралгии тройничного нерва, особенно у больных с рассеянным склерозом.
estet-portal.com
Источник
Посттравматическая головная боль. Невралгия тройничного нерва.
1. Постконтузионный синдром представляет собой отдельную клиническую патологию, которая возникает после относительно небольших повреждений головы и проявляется рецидивирующей головной болью, нарушениями памяти, раздражительностью, затруднениями при концентрации внимания, головокружением и депрессивными симптомами. До сих пор существуют разногласия относительно этиологии этого синдрома, является ли он результатом «компенсаторного невроза» или органического повреждения мозга. Симптомы у большинства пациентов исчезают самостоятельно в течение 6 месяцев.
2. Необходимо исключить хроническую субдуральную гематому, которая может проявляться головной болью, судорогами или очаговым неврологическим дефицитом.
3. Внутричерепная гипотензия. Типичен анамнез постуральной головной боли, возникающей или усиливающейся при переходе в вертикальное положение, часто сопровождающейся тошнотой или головокружением и проходящей в положении лежа. Если в анамнезе есть указания на недавно проведенную люмбальную пункцию (ЛП), то диагноз очевиден.
Головная боль после люмбальной пункции иногда может сохраняться долго и осложнять диагностическую оценку пациентов с хроническими или рецидивирующими головными болями, возникающими в результате других причин. Молодой возраст, женский пол и снижение индекса массы тела (ИМТ) являются демографическими характеристиками пациентов, страдающих головной болью после ЛП. К техническим предпосылкам головной боли, обусловленной проведением ЛП, относятся применение при ЛП игл большого диаметра, неправильная ориентация скоса иглы, но не длительное нахождение в лежачем положении после ЛП или гидратация.
В некоторых случаях гипотензия ЦСЖ может развиваться без проведения диагностической ЛП, а в результате истечения ЦСЖ после травмы головы, пробы Вальсальвы и отрыва корешка нерва.

Диагноз может быть подтвержден при обнаружении низкого давления ЦСЖ во время повторной ЛП. МРТ демонстрирует диффузное утолщение твердой мозговой оболочки, опущение миндалин мозжечка и субдуральное накопление жидкости.
4. Невралгия затылочного нерва. Затылочный нерв может быть травмирован непосредственно или передавлен спазмированной трапециевидной или полуостистой мышцей головы. Обычно наблюдаются острый, «стреляющий» невралгический компонент боли, симптом Тинеля при перкуссии нерва в области затылочной кости и ипсилатеральное снижение чувствительности кожи в затылочной области.
5. Посттравматическая мигрень и головная боль напряжения. У некоторых пациентов травма головы может вызвать головные боли, идентичные по своим проявлениям мигрени или головной боли напряжения. Имеются также сообщения, хоть и редкие, о случаях посттравматической кластерной головной боли. У некоторых больных головная боль сочетается с рубцеванием места разрыва кожи головы и уменьшается после инфильтративного введения местных анестетиков.
6. Посттравматическая дисавтономная цефалгия. Vijayan и Dreyfus описали этот синдром в 1975 г. Пульсирующие головные боли, сопровождающиеся тошнотой, фотофобией и признаками ипсилатеральной гиперактивности симпатической нервной системы, такими как потливость и мидриаз (расширение зрачка), возникают как отдаленное следствие проникающих ранений шеи, при которых повреждаются симпатические волокна, оплетающие сонные артерии. Эту патологию нельзя путать с кластерной головной болью, которая отдаленно ее напоминает.
Дисфункция височно-нижнечелюстного сустава (ВНЧС).
Считается, что эта патология представляет собой миофасциальный синдром, связанный с аномалией прикуса или бруксизмом (скрежетание зубами во время сна). Она может вызывать рецидивирующую боль в области, расположенной впереди ушной раковины или в височной области, иррадиирующую в шею. Боль обычно усиливается при жевании и часто более выражена по утрам. При осмотре обнаруживают латеральную девиацию челюсти и крепитацию сустава при открывании рта, а также болезненность или спазм жевательных мышц.
Невралгия тройничного нерва
Невралгия тройничного нерва обычно включается в дифференциальный диагноз головной боли, особенно кластерной головной боли, хотя типичную невралгию тройничного нерва редко можно спутать с другой патологией. Начинается заболевание, как правило, в пожилом возрасте, за исключением случаев, когда это расстройство является проявлением рассеянного склероза.
1. IHS определяет невралгию тройничного нерва следующим образом.
Пароксизмальные приступы боли в лицевой или лобной области продолжительностью от нескольких секунд до 1 минуты.
Приступы имеют, по крайней мере, четыре из следующих характерных признаков.
– Распространение боли вдоль зоны иннервации одной или более ветвей тройничного нерва.
– Внезапный, интенсивный, резкий, поверхностный, стреляющий или жгучий характер боли.
– Выраженная интенсивность боли.
– Возникновение приступа под влиянием стимуляции триггерных зон или обычных ежедневных действий, таких как прием пищи, разговор, умывание лица или чистка зубов.
– Между пароксизмами симптомы заболевания отсутствуют.
Отсутствие неврологического дефицита. Приступы стереотипны.
2. Большинство случаев возникает в результате микроваскулярной компрессии тройничного нерва, но тригеминальная невралгия может быть вторичным проявлением опухолей мостомозжечкового угла или сосудистых аномалий.
– Также рекомендуем “Обследование при хронической головной боли. Анамнез при хронической головной боли.”
Оглавление темы “Хронические головные боли. Боли в шее.”:
1. Посттравматическая головная боль. Невралгия тройничного нерва.
2. Обследование при хронической головной боли. Анамнез при хронической головной боли.
3. Клиническое обследование при хронической головной боли. Объективное обследование при хронической головной боли.
4. Показатели органических заболеваний при хронической головной боли. Признаки органики при хронической головной боли.
5. Лабораторные исследования при хронической головной боли. Люмбальная пункция при хронической головной боли.
6. Связанная с травмой боль в шее без иррадиации в верхнюю конечность. Обследование при болях в шее при травме.
7. Спондилоартроз. Нетравматическая боль в шее вследствие спондилоартроза.
8. Радикулопатия. Боль в шее, отраженная в руку при грыже межпозвонкового диска.
9. Остеофиты. Боль в шее и верхней конечности, связанная с остеофитами.
10. Метастазы в позвоночнике. Боль в шее при метастазах позвоночника.
Источник
Обзор
Невралгия тройничного нерва — это хроническое (длительное) заболевание, которое зачастую обостряется с течением времени и характеризуется внезапной, острой болью, которая развивается в области лица и головы.
Невралгия тройничного нерва впервые встречается обычно у людей, старше 50 лет. У женщин частота невралгии составляет 5 случаев на 100 000 населения, у мужчин значительно реже — 2,7 на 100 000. В 70% случаев невралгия возникает справа, в 28% — слева, в 2% наблюдается двустороннее поражение.
Боль в лице можно описать как пронизывающую, колющую, как при ударе током. Приступ боли может продолжаться от нескольких секунд до двух минут. Чаще всего поражается одна сторона лица (односторонняя боль), как правило, правая. В редких случаях при невралгии тройничного нерва боль возникает с обеих сторон лица (двусторонняя боль). В 80–90% случаев боль возникает из-за давления на тройничный нерв — самый крупный черепно-мозговой нерв.
Данная статья посвящена невралгии тройничного нерва, редкому типу невралгии. Постгерпетическая невралгия — это довольно распространенный тип невралгии, который обычно возникает после опоясывающего лишая. Прочитайте подробнее о постгерпетической невралгии.
Невралгию тройничного нерва можно разделить на несколько категорий в зависимости от типа боли. Эти категории описаны ниже.
- Невралгия тройничного нерва 1 типа — типичная форма невралгии тройничного нерва. Пронизывающая и колющая боль возникает непостоянно и только в определенных случаях. Этот тип невралгии также называется идиопатической (когда нельзя определить ее причину).
- Невралгия тройничного нерва 2 типа также называется атипичной (нетипичной) невралгией тройничного нерва. Боль более постоянная, ноющая, пульсирующая, сопровождается чувством жжения.
- Симптоматическая невралгия тройничного нерва — боль возникает в результате другого заболевания, например, при рассеянном склерозе.
При диагностике невралгии тройничного нерва ваш врач может провести обследования, чтобы исключить другие заболевания.
В настоящее время способа полностью избавиться он нее с помощью лекарств не существует. Жить с невралгией тройничного нерва может быть сложно, она может отрицательно сказываться на качестве жизни человека. Однако с помощью лекарств обычно можно на какое-то время облегчить симптомы.
Если лекарства не помогают или вызывают неприятные побочные эффекты, может быть рекомендована хирургическая операция. Цель операции-либо исключить давление кровеносных сосудов на тройничный нерв, либо повредить его так, чтобы он больше не передавал болевых сигналов. Согласно результатам исследований, хирургическая операция эффективно и надолго устраняет боль, и примерно в 70–90% случаев она больше не возвращается. Однако остается вероятность возвращения боли, причем риск рецидивов зависит от типа операции.
Симптомы невралгии тройничного нерва
Основной симптом невралгии тройничного нерва — резкая пронизывающая или колющая боль в лице, которая появляется внезапно. Почти всегда боль возникает в одной половине лица, хотя в редких случаях она может появляться с обеих сторон. Боль может распространяться на нижнюю челюсть, верхнюю челюсть, щеку, реже — в глаз и лоб. Каждый приступ боли может продолжаться от нескольких секунд до двух минут, и вы при этом можете чувствовать:
- покалывание или онемение в лице перед появлением боли;
- легкое чувство ломоты или жжения во время приступа.
Болевые спазмы могут происходить регулярно на протяжении многих дней, недель или месяцев. В тяжелых случаях вы можете чувствовать боль сотни раз в день. Некоторые люди в перерывах между приступами ощущают в отдельных участках тупую боль. Вместе с тем, боль может полностью пройти и появиться вновь только через несколько месяцев или лет.
Приступ невралгии тройничного нерва могут спровоцировать некоторые действия или движения, например:
- разговор;
- улыбка;
- жевание;
- чистка зубов;
- легкое прикосновение;
- бритье;
- глотание;
- прохладный ветер;
- движения головы.
Жить с невралгией тройничного нерва может быть сложно, она может отрицательно сказываться на качестве вашей жизни. У вас может отсутствовать желание выполнять определенные действия, например, мыться, бриться или есть, чтобы не спровоцировать новый приступ боли.
Жизнь с болью, особенно если она отрицательно сказывается на качестве вашей жизни, может также привести к депрессии (чувству глубокой тоски или отчаяния, которое может продолжаться долгое время).
Атипичная невралгия тройничного нерва
«Атипичная» означает, что эта невралгия нестандартная или нетипичная. Если у вас невралгия тройничного нерва такого типа, между приступами боли вы будете ощущать «фоновую» боль. Это может быть постоянная пульсирующая, ноющая или жгущая боль. Эта форма невралгии тройничного нерва хуже реагирует на лечение, чем традиционная невралгия тройничного нерва.
Причины невралгии тройничного нерва
Хотя точные причины установить удается не всегда, невралгия тройничного нерва зачастую связана со сдавлением тройничного нерва или другим заболеванием.
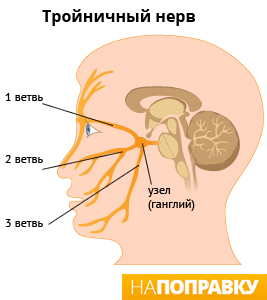
Тройничный нерв — это крупнейший из черепно-мозговых нервов. У человека есть два тройничных нерва, по одному на каждой стороне лица. Каждый нерв разделен на три ветви:
- верхняя ветвь (глазной нерв) отвечает за участок кожи над глазом, на лбу и в передней части головы;
- средняя ветвь (верхнечелюстной нерв) отвечает за участок кожи в области щеки, сбоку носа, верхней челюсти, зубов и десен;
- нижняя ветвь (нижнечелюстной нерв) отвечает за участок кожи в области нижней челюсти, зубов и десен.
Эти три ветви нерва передают в мозг ощущения боли и прикосновения от лица, зубов и рта. Невралгия тройничного нерва может охватить одну или несколько ветвей тройничного нерва. Чаще всего бывает затронут верхнечелюстной нерв, реже всего — глазной.
Согласно имеющимся фактам, в 80–90% всех случаев невралгия тройничного нерва связана с давлением на тройничный нерв рядом с местом, где он входит в стволовую часть головного мозга (нижняя часть мозга, которая переходит в спинной мозг). Согласно одному исследованию, в 64% случаев давление на тройничный нерв оказывает артерия, а в 36% случаев — вена. В результате сдавления, нерв посылает в головной мозг неконтролируемые сигналы о боли.
Другие причины невралгии тройничного нерва:
- новообразование (опухоль или нарост);
- киста;
- рассеянный склероз, хроническое заболевание, поражающее центральную нервную систему (головной и спинной мозг).
При рассеянном склерозе иммунитет (защитная система организма) вызывает повреждение нервных волокон центральной нервной системы. Тройничный нерв может быть также поврежден.
Что провоцирует приступ невралгии
Некоторые факторы (триггеры) иногда могут провоцировать или обострять приступ невралгии. Приступы боли можно облегчить, если по возможности избегать триггеров. Например, боль может спровоцировать ветер или даже сквозняк в помещении. В таком случае старайтесь не сидеть у открытых окон или кондиционеров, а в ветреную погоду закрывайте лицо шарфом.
Боль может вызывать горячая или холодная еда и напитки. Если пить теплые или холодные напитки через соломинку, можно избежать контакта жидкости со слизистой рта и возникновения боли.
Диагностика невралгии тройничного нерва
Если вы подозреваете у себя невралгию тройничного нерва, обратитесь к терапевту или неврологу. Сначала он спросит вас о симптомах, а затем может провести некоторые обследования, чтобы исключить другие заболевания.
Так как при невралгии тройничного нерва боль зачастую возникает в челюсти, зубах или деснах, люди обращаются к стоматологу, а не к терапевту или неврологу. Стоматолог, прежде всего, постарается исключить другие причины боли в зубах. Если он не найдет «своих» причин для боли, то направит вас к терапевту или неврологу. К этим врачам вы можете обратиться и самостоятельно.
Диагностикой и лечением невралгии тройничного нерва занимается обычно врач-невролог. Вы можете самостоятельно записаться к нему на прием или сначала обратиться к терапевту. Врач-терапевт осмотрит вас и расспросит о ваших жалобах. Он проведет первичную диагностику и исключит другие причины боли в лице. Сначала он тщательно осмотрит следующие области:
- голову и шею;
- уши;
- рот;
- зубы;
- сустав нижней челюсти (височно-нижнечелюстной сустав).
Перед тем, как поставить диагноз невралгии тройничного нерва, необходимо исключить другие заболевания, которые могут вызывать боль в лице. Нужно определить форму заболевания — типичную невралгию тройничного нерва или невралгию, вызываемую другим заболеванием (симптоматическую невралгию тройничного нерва). В случае симптоматической невралгии необходимо лечить вызывающее ее заболевание.
Другие заболевания, которые необходимо исключить:
- зубная инфекция или трещина в зубе;
- мигрень;
- боль в суставе нижней челюсти;
- височный артериит, тяжелое заболевание, при котором происходит воспаление кровеносных сосудов в виске, что может привести к слепоте или инсульту;
- травма лицевого нерва (посттравматическая невралгия);
- непрерывная боль в лице без определенной причины (идиопатическая боль).
У людей младше 40–50 лет причиной боли в лице чаще бывают другие заболевание, поэтому терапевт будет, в первую очередь, исключать эти причины. Если терапевт заподозрит нейрогенную причину болей, он направит вас на консультацию к неврологу, под руководством которого будет происходить дальнейшее обследование и лечение.
Магнитно-резонансная томография (МРТ) может с большой точностью показать, где происходит сдавление тройничного нерва. Во время МРТ с помощью сильного магнитного поля и радиоволн создаются подробные изображения внутреннего строения вашего мозга и тройничного нерва. С помощью МРТ можно также исключить другие причины боли в лице, например, опухоль в основании черепа. Такие причины вызывают 5–10% всех случаев невралгии тройничного нерва.
Примерно у 1–5% людей с рассеянным склерозом (хроническим заболеванием, поражающим головной и спинной мозг) появляется невралгия тройничного нерва, поэтому необходимо учитывать вероятность этого заболевания. Вам зададут ряд вопросов, связанных с симптомами рассеянного склероза, чтобы исключить это заболевание.
Симптомы, присущие рассеянному склерозу:
- головокружение;
- тремор (дрожь) в конечностях, нарушение координации;
- слабость глазных мышц;
- нарушения зрения в одном глазу.
При необходимости для диагностики рассеянного склероза также может использоваться МРТ.
Лечение невралгии тройничного нерва
Для облегчения боли при невралгии тройничного нерва назначаются лекарственные препараты. Если медикаментозное лечение не эффективно или не возможно, прибегают к хирургической коррекции. Лечение невралгии тройничного нерва проводится под контролем врача-невролога. При отсутствии невролога, медицинскую помощь может оказать врач общей практики, семейный врач или терапевт.
Лечение невралгии тройничного нерва обычно начинают с назначения антиконвульсантов (препаратов для лечения припадков при эпилепсии). Они помогают облегчить боль в лице. Препараты этого типа замедляют электрические импульсы в нерве и снижают его способность передавать болевые ощущения. Обычные обезболивающие, такие как парацетамол, неэффективны при лечении невралгии тройничного нерва.
Обычно сначала назначается антиконвульсант, который называется карбамазепин (см. ниже). Если он не действует, может использоваться другой антиконвульсант — габапентин.
Карбамазепин обычно используется для лечения эпилепсии, иногда он эффективен при лечении невралгии тройничного нерва, так как он ослабляет неконтролируемые болевые сигналы. Скорее всего, сначала вам потребуется принимать его один-два раза в день, хотя некоторым людям требуется повышенная дозировка. Карбамазепин может вызывать побочные эффекты, особенно тяжелые у пожилых людей. Ниже описаны возможные побочные эффекты.
Побочные эффекты, возникающие более чем у одного человека из десяти:
- тошнота и рвота;
- головокружение;
- чувство усталости;
- трудности с координацией движений;
- пониженное количество белых клеток крови, которые борются с инфекциями (лейкопения);
- изменения уровня ферментов печени (ферменты — это белки, которые ускоряют любую реакцию, которая происходит в организме).
Побочные эффекты, возникающие максимум у одного человека из десяти:
- повышенный риск возникновения синяков и кровотечений;
- задержка жидкостей (невозможность помочиться);
- увеличение веса;
- дезориентация в пространстве и времени;
- головная боль;
- двоение в глазах или размытое зрение;
- сухость во рту.
К редким побочным эффектам карбамазепина относятся:
- неконтролируемые (непроизвольные) движения, например, дрожь в конечностях;
- необычные движения глаз;
- понос;
- запор.
Установлена, что прием антиконвульсантов может быть связан с мыслями о самоубийстве и членовредительстве. Дополнительную информацию о возможных побочных эффектах карбамазепина вы можете получить у вашего врача или в инструкции, прилагаемой к лекарству.
Непатентованные лекарственные средства для лечения невралгии тройничного нерва
Непатентованные лекарственные средства не имеют лицензии на применение для лечения тех или иных заболеваний. Другими словами, лекарство не прошло клинические испытания (тип исследования, при котором одно средство сравнивается с другим) по определению его эффективности и безопасности при лечении данного заболевания. Однако некоторые специалисты применяют непатентованные лекарственные средства, если они считают, что они могут принести результат, и что их преимущества перевешивают связанные с ними риски.
Если ваш специалист планирует назначить вам непатентованное лекарственное средство для лечения невралгии тройничного нерва, он должен уведомить вас о том, что это средство не имеет лицензии, и обсудить с вами возможные риски и преимущества.
Некоторым людям снять боль помогает нетрадиционные методы лечения:
- медитация и прочие техники расслабления;
- массаж;
- иглоукалывание (акупунктура);
- витаминная терапия.
Вместе с тем, в настоящее время эффективность этих методов клинически не доказана.
Ниже приводится краткое описание некоторых процедур, которые вам, возможно, следует принять во внимание, хотя они все имеют определенные риски:
- инъекции глицерина — он вводится в центральную часть тройничного нерва и снимает боль примерно на 6–12 месяцев;
- радиочастотная термокоагуляция периферических ветвей тройничного нерва — с помощью электростимуляции повреждаются нервные окончания, но с этим связан необратимый риск появления постоянной боли, не поддающейся лечению;
- чрезкожная балонная компрессия — над тройничным нервом надувается маленький баллон, который сдавливает нервные веточки, прекращая прохождение болевого импульса по ним. Этот метод может применяться в тех редких случаях, когда хирургия не дала результата.
- электрический ток — используется для того, чтобы вызывать онемение тройничного нерва, и может быть очень эффективным.
Согласно результатам исследований, после радиочастотной термокоагуляции, инъекции глицерина или баллонной компрессии в 90% случаев наступает немедленное облегчение боли. Однако 50% людей после процедуры теряют чувствительность в области лица. После радиочастотной термокоагуляции через год боль может вернуться.
Хирургическая операция при невралгии тройничного нерва
В некоторых случаях рекомендуется делать хирургическую операцию. Цель операции: либо уменьшить компрессию (сжатие) тройничного нерва кровеносными сосудами, либо повредить нерв так, чтобы он больше не передавал болевых сигналов. Используются две хирургические процедуры:
- микроваскулярная декомпрессия;
- стереотаксическая радиохирургия.
Эти методы описаны ниже.
Микроваскулярная декомпрессия — это операция по снятию давления кровеносных сосудов на тройничный нерв. Во время операции хирург удалит или перенесет кровеносные сосуды, отделив их от тройничного нерва. Этот метод оказывается эффективным у большинства больных, надолго избавляя их от боли. Свыше 70% людей избавляются от невралгии на срок более 10 лет.
Однако эта операция может привести к потере слуха, что по статистике происходит в менее 3% случаев. Также есть вероятность, что после операции боль вернется, а чувствительность в области лица пропадет, но это случается редко и чаще всего проходит со временем. В очень редких случаях операция этого типа может привести к инсульту, менингиту и даже смерти.
Стереотаксическая радиохирургия — это сравнительно новый метод лечения с помощью ионизирующего излучения. При стереотаксической радиохирургии не требуется обезболивание (наркоз), а на коже не делается никаких разрезов. В процессе облучения нерв теряет способность передавать в мозг болевые импульсы.
Перед операцией ваш хирург обсудит с вами ее детали. На сегодняшний день этот метод лечения невралгии тройничного нерва дает хорошие результаты. В 33–90% случаев после операции боль в области лица прекращается сразу же, хотя в 14% случаев болевые ощущения могут вернуться через 18 месяцев. Для достижения максимальной эффективности лечения, оно может продлиться вплоть до двух месяцев.
Стереотаксическая радиохирургия в 8% случаев может вызывать онемение лица. Редкие осложнения:
- потеря вкусовых ощущений;
- онемение глаза;
- глухота.
Несмотря на относительную безопасность стереотаксической абляции нерва, эта процедура назначается только в тех случаях, когда другие методы лечения оказались неэффективными.
К какому врачу обратиться при постгерпетической невралгии?
С помощью сервиса НаПоправку вы можете найти врача невролога, предварительно ознакомившись с отзывами о нем на нашем сайте.
Возможно, Вам также будет интересно прочитать
Localisation and translation prepared by Napopravku.ru. NHS Choices provided the original content for free. It is available from www.nhs.uk. NHS Choices has not reviewed, and takes no responsibility for, the localisation or translation of its original content
Copyright notice: “Department of Health original content © 2020”
Все материалы сайта были проверены врачами. Однако, даже самая достоверная статья не позволяет учесть все особенности заболевания у конкретного человека. Поэтому информация, размещенная на нашем сайте, не может заменить визита к врачу, а лишь дополняет его. Статьи подготовлены для ознакомительной цели и носят рекомендательный характер.
Напоправку.ру 2020
Источник
