Мажет перед месячными и болит голова
Менструальная мигрень – это подтип мигрени без ауры. Голова может начать болеть во время месячных (в первый день), перед или после месячных (если не имеет место задержка месячных, т.к., в таком случае, может идти речь и мигрени во время беременности).
В патофизиологии основной причиной того, почему болит голова во время (в первый или любой последующий день) или после месячных, считается снижение уровня эстрогена к концу или после лютеиновой фазы цикла и увеличение простагландинов во время первых 48 часов после начала месячных (опять же, исключается задержка ввиду того, что во время беременности эти фазы отсутствуют, хотя голова болит по подобной причине – из-за дисбаланса гормонов).
Острое лечение и профилактика менструальной мигрени ничем не отличается от обычной терапии. Профилактическое лечение использует триптаны, гормональную профилактику, направленную на стабилизацию высоких или низких уровней эстрогена.
Менструальная мигрень – основная характеристика
Мигрень, возникновение которой связано с периодом менструации (голова болит во время месячных – в первый или любой последующий день, непосредственно перед и сразу после окончания месячных) называется менструальной. С минимальными исключениями, речь идёт о мигрени без ауры.
Патофизиология заболевания является очень сложной, и существует целый ряд гипотез, которые пытаются объяснить тот факт, почему болит голова во время, перед или после месячных. Учитываются низкие или, наоборот, высокие уровни прогестерона, низкие или высокие уровни эстрогена, резкое падение уровня эстрогена, высокое соотношение эстрогена к прогестерону, низкий или высокий уровень пролактина, увеличение высвобождения простагландинов, дефицит магния или витаминов, изменения в иммунологических параметрах и многое другое.
Если имеет место задержка и может идти речь о том, что голова болит во время беременности, причина, чаще всего, заключается в резко наступившем неравновесии гормонов, которые готовят тело к его естественной роли.
Первое точное описание менструальной мигрени подал в 1660 г. Дж А. ван дер Линден. В своей работе он описывает приступы маркизы Бранденбургской, сопровождающиеся тошнотой и рвотой.
Более 50% женщин указывает на время месячных, как на триггер мигрени. Международная классификация головной боли определяет 2 подтипа заболевания.
1. Настоящая менструальная мигрень. Определяется, как состояние, при котором болит голова, исключительно, в 1-й день месячных плюс 2 дня до и 2 дня после этой даты (всего 5 дней), как минимум, в течение 2-3 циклов подряд.
2. Ложная менструальная мигрень также связана с менструацией, но характеризуется приступами, как 1-й день менструации (± 2 дня), но и в любое другое время вне этого периода.
3. Предменструальная мигрень. Приступ может наступить в период между 7-м и 2-м днём до менструации, никогда – после неё. У женщины, как правило, проявляются все симптомы ПМС: депрессия, тревога, усталость, сонливость, боли в спине, чувствительность груди, отёк конечностей, тошнота, общий дискомфорт.
Лечение
Известно, что приступы менструальной мигрени, обычно, сильнее, длятся дольше, часто в течение нескольких дней и являются устойчивыми к обычному лечению. На этот факт, вероятно, оказывает влияние гормональная ситуация и связанная с ним психическая нестабильность. Тактика лечения заболевания должна учитывать тот факт, что частота приступов может быть предсказана, что позволяет ввести профилактическое лечение.
Однако, если у вас задержка, и речь может идти о головной боли во время беременности, с выбором метода лечения следует проявить крайнюю осторожность, т.к., большинство лекарств в этот период противопоказаны!
Экстренное лечение
При сильных приступах следует выбирать сильные препараты, в зависимости от интенсивности боли. При более слабых приступах терапия может быть начата с приёма простых анальгетиков. Это правило не относится к тем случаям, когда имеется задержка менструации, поскольку присутствует возможность беременности, после наступления которой ограничивается медикаментозное лечение.
Учитывая возможность меноррагии, ацетилсалициловая кислота и анальгетики с её содержанием являются менее подходящими (то же самое правило относится к ситуации, когда присутствует задержка и, следовательно, возможность беременности, когда ацетилсалициловая кислота противопоказана).
Можно использовать такие обезболивающие препараты, как Парацетамол, Парален или Панадол однократной дозой в 1000 мг перорально. Эти препараты можно принять (в меньшей дозе) в случае, если имеется задержка, т.к. они являются наиболее безопасными и позволенными в период беременности.
Анальгетики, содержащие парацетамол (лекарства с содержанием кодеина противопоказаны в период беременности, вот почему их не следует принимать, если имеется задержка):
1. Атаралгин (парацетамол + гвайфенезин + кофеин).
2. Корилан (парацетамол + кодеин).
3. Ультракод (парацетамол + кодеин).
4. Панадол Экстра (парацетамол + кофеин).
5. Панадол Ультра (парацетамол + кофеин + кодеин).
6. Саридон (пропифеназон + парацетамол + кофеин).
7. Солпадеин (парацетамол + кофеин + кодеин).
8. Валетол (пропифеназон + парацетамол + кофеин).
Аналогичного эффекта можно ожидать от комбинированного спазмоанальгетика Спазмопана (парацетамол + кодеин + питофенон + фенпиверин) или суппозиториев Алгифен (метамизол + питофенон + фенпиверин). Указанные препараты не следует принимать, если у вас задержка, они не рекомендуются при беременности.
Комбинация простого анальгетика и противорвотного препарата с прокинетическими свойствами усиливает действие лекарства. При приступе мигрени доходит к замедлению опорожнения желудка и уменьшению всасывания веществ. Противорвотные и прокинетические средства облегчают тошноту и рвоту, кроме того, регулируют функцию желудка и ускоряют опорожнение желудка. Тем самым облегчается всасывание перорально вводимых препаратов. Полученный эффект заключается в облегчении головной боли, тошноты и рвоты. Проявите осторожность с противорвотными препаратами, если присутствует задержка!
Препараты группы НПВС влияют на метаболизм простагландинов, увеличение агрегации тромбоцитов и, вероятно, оказывают центральный эффект. Недостатком являются побочные реакции, в основном, в области желудочно-кишечного тракта. НПВС включают Ибупрофен, Диклофенак, Декскетопрофен, Нимесулид.
Если после использования предыдущей группы препаратов не наблюдается должный эффект, вводится приём триптанов, селективных агонистов серотониновых 1B/1D рецепторов. При настоящей менструальной мигрени приступы характерны сильной интенсивностью и низкой частотой, так что, можно принять и наиболее эффективные триптаны. Предпочтительно Ризатриптан 10 мг в течение 2 часов показал эффект у 68% пациентов.
Практически того же эффекта можно ожидать от Элетриптана или Золмитриптана. Хорошее терапевтическое действие наступает после приёма Суматриптана 100 мг.
Наиболее сильной является инъекция Суматриптана 6 мг подкожно. Его эффективность продемонстрировало недавнее исследование; улучшение состояния наступило у 71% больных, однако была также описана высокая частота рецидивов спазмов (53%).
В случае 3 или более приступов подряд, в некоторых случаях, рекомендуется использовать триптаны с более длительным периодом полураспада: Наратриптан с биологическим периодом полураспада 6 часов, и Фроватриптан спериодом полураспада даже 26 часов.
Внимание! Препараты из группы триптанов противопоказаны при беременности, поэтому будьте с ними осторожны, если присутствует задержка и, следовательно, возможность беременности!
Профилактическое лечение
В дополнение к обычной медицинской терапии существует ещё и гормональное профилактическое лечение менструальной мигрени, которое в нашей стране до сих пор не обрело широкого применения. Внедрение такой терапии сдерживается ввиду отсутствия опыта и ограничения лекарств. В будущем, это направление будет нуждаться в более тесном сотрудничестве с гинекологами и по-видимому, перенаправлении лечения в специализированные центры.
Медикаментозное профилактическое лечение
Критерии для введения профилактического лечения:
1. Частота приступов составляет 3 или более в месяц.
2. Интенсивность и продолжительности приступов (сильная интенсивность, длительность – 48 часов или более, приступ ограничивает качество жизни).
3. Неэффективность экстренного лечения (или противопоказания).
Если какой-либо из критериев выполняется, пациент может выбрать соответствующую профилактическую терапию. В соответствии с международными рекомендациями, она включает:
1. Бета-блокаторы.
2. Блокаторы кальциевых каналов.
3. Противосудорожные препараты.
4. Трициклические антидепрессанты.
5. Антагонисты серотонина.
Тремя наиболее широко используемыми лекарственными средствами в профилактическом лечении являются:
1. Вальпроат и Вальпроевая кислота в суточной дозе 300-600 мг.
2. Топирамат, вводимый в 2-х суточных дозах 50-100 мг ежедневно.
3. Метопролол в дозе 100-200 мг утром.
Кожа человека – все о красоте, косметологии и заболеваниях. Гинеколог — Ваш специалист по женской репродуктивной системе.
Источник
Первое более точное описание менструальной мигрени происходит от 1660 года (Дж. А.ван дер Линден: «De Hemicrania Menstrua»). Автор описывает заболевание маркизы Бранденбург, которая страдала от недуга каждый месяц, во время менструации («during the menstrual flow»), при этом он сопровождался тошнотой и рвотой.
Около 50-60% женщин сообщают о том, что болезненные приступы часто вызываются влиянием менструации. Приступы могут произойти перед, во время или после менструации и напрямую зависимы от овуляции.
Диагноз менструальной мигрени
Диагностика заболевания, возникающего перед или во время менструации является достаточно сложной, т.к. большинство женщин имеют приступы вне периода ввиду чего связь с гормональными изменениями очень неясна.
То, что гормональные изменения играют важную роль в возникновении приступа у женщин, достоверно известно, но часто наблюдаются другие триггеры (стресс, переутомление, диетические ошибки и т.д.).
Известно, что мигрень возникает в детстве и число приступов перед первой менструацией одинаковое у мальчиков и девочек, а в возрасте до 10 лет недуг среди мальчиков встречается чаще. Во время первого менструального периода количество проявлений заболевания у женщин резко возрастает.
Большое различие в цифрах, указывающих на количество заболеваемости менструальной мигренью обусловлено тем, что существует множество различных мнений относительно того, когда речь идёт о чистой менструальной мигрени, предменструальной или мигрени, связанной с менструацией.
Чаще всего у женщин-мигреников наблюдается накопление приступов непосредственно во время менструации. В этих случаях речь идёт о менструальной мигрени.
Другие женщины имеют накопление приступов заболевания перед менструацией (7-2 дня до начала цикла). Если недуг не возникает в другой фазе цикла, говорится о предменструальной мигрени, которая, как правило, сопровождается другими симптомами ПМС:
1. Депрессия.
2. Тревога.
3. Замедление мышления.
4. Усталость и сонливость.
5. Боли в спине.
6. Болезненность груди.
7. Отёк конечностей.
8. Тошнота.
9. Общий дискомфорт.
Настоящая менструальная мигрень встречается только у 10% женщин. Почти всегда она возникает без ауры, и происходит только в 1-й день менструации с дисперсией плюс ± 2 дня.
Ложная менструальная мигрень – это недуг, связанный с менструацией, но без определённой временной связи с началом цикла.
Мигрень при исключении комбинированных оральных контрацептивов (КОК) – проявляется во время менструальной паузы и связана со снижением уровня гормонов эстрогена и прогестина.
Крайне редко встречаются регулярные приступы мигрени во время овуляции и сразу после менструации.
Мигрень при месячных – причины
Существует несколько теорий, объясняющих причины и факторы риска проявления менструальной мигрени.
Причины согласно теории №1
Менструальный цикл зависим от результатов сложных гормональных изменений в гипоталамо-гипофизарной системе, влияющих на функцию яичников. Поэтому вполне вероятно, что мигрень зависит от индивидуальных особенностей гормональных изменений, однако, при диагностике необходимо искать и дополнительные процессы.
Причины согласно теории №2
Снижение уровня эстрогена после продолжительного более высокого его уровня, которое происходит во время поздней лютеиновой фазы нормального менструального цикла может быть спусковым механизмом возникновения приступа.
Причины согласно теории №3
Вход простагландинов (липидных физиологически активных веществ) в системный кровоток может вызвать пульсирующие головные боли, тошноту и рвоту. В связи с менструальным циклом между фолликулярной к лютеиновой фазами происходит трехкратный подъём уровней простагландинов в эндометрии с дальнейшим увеличением во время менструации. Максимальные уровни простагландинов и их метаболитов в системном кровотоке наступают в течение первых 48 часов после начала менструации. Этот механизм, скорее всего, отвечает за приступы мигрени в начале менструального цикла.
Лечение приступов менструальной мигрени
Лечение отдельных приступов перед и во время менструации существенно не отличается от обычного лечения. Тем не менее, приступы менструальной мигрени, обычно, более интенсивные, длительные и практически неподдающиеся традиционной терапии. Поэтому в качестве препаратов первого выбора рекомендуются специфические антимигренозные препараты (триптаны). Непосредственно перед приступом, когда чувствуется его приближение, можно однократно или многократно принимать Суматриптан и его дженерики, Элетриптан (Релпакс), Золмитриптан (Зомиг) или Наратриптан (Нарамиг).
При лечении менструальной мигрени хороший эффект показывает Фроватриптан, который имеет длительный период полураспада и низкую частоту побочных проявлений.
При менее интенсивных приступах могут помочь анальгетики (Аспирин, Парацетамол, Метамизол и т.д.) или НПВС, которые снижают уровень простагландинов путём ингибирования циклооксигеназы.
В общем, НПВС могут быть использованы для лечения или профилактики мигрени перед и во время менструации, в периоды максимальной восприимчивости к приступам.
Профилактика менструальной мигрени
1. Как и при любой мигрени, в первую очередь, следует попытаться принять меры для устранения триггеров негормонального характера (стресс, депрессия, неправильный образ жизни и т.д.).
2. В превентивных целях рекомендуется интермитентная профилактика, методы которой определяются циклом периодичности и возможным наличием симптомов менопаузы. Об этом виде профилактики следует проконсультироваться со впециалистом.
3. Можно принимать отдельные, указанные выше (пункт «Лечение приступов менструальной мигрени»), препараты в течение определённого непродолжительного времени до начала цикла и несколько дней во время менструации.
Для профилактики менструальной мигрени при регулярном цикле можно принимать ингибиторы простагландинов, которые также благоприятно влияют на симптомы меноррагии и дисменореи (например, Напроксен 2×550 мг или Нимесулид 2х100 мг ежедневно, за день до ожидаемого начала менструации, в течение 7 дней), или с 4-го дня до начала менструации, в течение 7 дней чрескожно или трансдермально вводить эстроген. Иногда хорошие результаты показывает периодическое введение Триптанов (Фроватриптан, Наратриптан).
Женщины с нерегулярным циклом могут использовать Напроксен 2×550 мг или Нимесулид 2×100 мг с 1-го по 7-й день менструации.
Гормональная терапия основана на поддержании стабильного уровня эстрогена
1. Стабильно высокий.
2. Стабильно низкий.
Стабильно высокий уровень эстрогена
1. Периодическое применение эстрогена в течение 7 дней, с первой дозой, введённой за 5 дней до ожидаемой менструации. Этот метод может быть использован у женщин с однозначной предменструальной мигренью.
2. Приём КОК в расширенном цикле, т.е., с исключением менструальной паузы в течение 3-6 месяцев.
Стабильно низкий уровень эстрогена
1. Приём гестагенной гормональной контрацепции.
2. При введении гормональной контрацепции следует принимать во внимание противопоказания и факторы риска в отношении увеличения числа случаев тромбоэмболии, особенно, у курильщиков.
Источник
Мазня перед месячными – одна из причин обращения женщин репродуктивного возраста к гинекологу. Важно рассмотреть, почему появляется такой секрет и нужно ли что-то предпринимать.

Нормальные выделения перед месячными
Причины того, почему мажет перед месячными коричневым цветом, бывают разными. Хотя некоторые женщины считают, что это нормальное состояние, на самом деле это сигнал о том, что не все гармонично в организме.
Мазня – это небольшие выделения из цервикального канала, отличающиеся коричневатым цветом. У некоторых они появляются непосредственно перед менструацией и переходят в обычное кровотечение.
Нормой считается появление коричневой слизи только при условии, что это произошло за 1–2 дня до наступления месячных. При этом состояние не должно ухудшаться, а влагалищный секрет – иметь неприятный запах. Отсутствие жжения и зуда также свидетельствует о том, что выделения – часть физиологического процесса.
Чтобы разобраться, почему может мазать, стоит рассмотреть процессы, происходящие внутри организма.
До овуляции слизь прозрачная и густая, во второй половине цикла она становится более вязкой и киселеобразной. Перед наступлением месячных выделения приобретают более обильный характер. Мазня коричневатого или алого цвета может появиться непосредственно перед началом менструации.

Мазня перед месячными
Мажущие выделения перед месячными редко становятся поводом для обращения к врачу. Женщины думают, что в следующем месяце все наладится самостоятельно. Но чтобы уберечь здоровье, стоит обращать внимание на любые необычные симптомы.
Если коричневая мазня перед менструацией появляется за 2 дня, не имеет неприятного запаха, не вызывает ухудшения самочувствия, наблюдается однократно или очень редко, без посещения гинеколога можно обойтись. Медицинский осмотр обязателен в следующих ситуациях:
- каждые месячные начинаются с мазни (или это происходит несколько циклов подряд);
- коричневые выделения обильны и имеют неприятный запах;
- мазня обретает желтоватый, розовый или зеленоватый оттенок;
- необычная слизь появляется несколько раз за один цикл;
- длительность мажущих выделений превышает 5 и более дней.
Коричневая мазня за неделю до месячных или больше также не является нормой. Иногда такое явление свидетельствует о наличии патологий внутри репродуктивной системы женщины, хотя само по себе изменение характера слизи не считается заболеванием.
Причины мазни
Если мажет коричневым перед месячными, важно правильно определить причины. Иногда проблема кроется в заболевании органов половой системы, а иногда связана с обычной перестройкой гормонального фона. Иногда может наблюдаться коричневая мазня при беременности.

Мажущие выделения за неделю до месячных могут появиться из-за естественного старения тканей матки. Когда их частички отделяются, мелкие капилляры разрываются, что приводит к незначительному попаданию крови в половые пути. В результате женщина обнаружит на белье следы коричневой мазни.
Появление секрета коричневатого цвета возможно после того, как женщине была установлена внутриматочная спираль. На нижнем белье она может обнаруживать следы коричневатой слизи. Они появляются из-за повреждения нежной оболочки матки в процессе установки спирали. Если патологическое явление не проходит, необходимо срочно извлечь устройство из полости матки.
Причины коричневой мазни перед месячными у молодых девушек, у которых недавно начался цикл, могут крыться в нестабильности гормонального фона. Пока работа репродуктивной системы не наладится, необычный секрет из влагалища – норма. Ситуация должна восстановиться после 6–7 менструальных циклов.
Если начинающиеся регулы продолжают сопровождаться коричневой мазней, требуется срочная медицинская консультация.
Овуляция также может стать причиной появления коричневатого секрета из влагалища. Это не считается патологией. Во время созревания яйцеклетки происходит разрыв фолликула, в процессе чего повреждаются микроскопические сосуды, происходит незначительное кровоизлияние.
Симптомы патологии
Коричневые мажущие выделения в период наступления женских дней в большинстве случаев являются признаком внутренней патологии и требуют лечения. Отправляясь к гинекологу, важно уметь правильно описать все возникшие явления, а именно характер секрета: скудные или обильные, коричневатая или черная мазня. Все эти подробные характеристики помогут специалисту точно установить диагноз и оказать более качественную помощь.

О патологическом характере коричневатых выделений могут свидетельствовать следующие сопутствующие симптомы:
- тянущие боли;
- жжение при мочеиспускании;
- дискомфорт в пояснице;
- неприятные ощущения во время половых контактов;
- зуд в промежности.
Черный цвет вагинального секрета может быть связан с недавно перенесенными родами. Если этого не было, и женщина не беременна, доктор может заподозрить развитие онкологической патологии.
Коричневая слизь обычно предупреждает о возникновении воспалительного или инфекционного процесса. Иногда мазня перед месячными за неделю – это признак внематочной беременности, что требует неотложной хирургической помощи.
Эрозия шейки матки
Если за неделю до месячных мазня, причиной может быть развивающийся процесс эрозии. Во время этого заболевания слизистая оболочка органа покрывается язвочками и рубцами. Они могут кровоточить, в результате чего женщина обнаруживает кровянистые выделения.
Розовая мазня перед месячными – также симптом кровоточащей эрозии. Цвет слизи зависит от того, насколько обширный участок тканей поврежден, как долго протекает заболевание.

Характер секрета, выделяемого из влагалища, может часто изменяться. Так как эрозия считается патологией с малым количеством симптомов, чтобы вовремя ее обнаружить, необходимо периодически посещать гинеколога. Особенно это важно, когда появляется необычная слизь.
Сами по себе бели спровоцировать мазню не могут, так как это нормальное физиологическое явление. Однако обильная цервикальная слизь, смешиваясь с кровью, выглядит, как коричневый мажущий секрет.
Заболевания, передающиеся половым путем
Коричневатые выделения из влагалища являются следствием воспалительных процессов в организме. Спровоцировать их может проникновение инфекции.
Мазня за 3 дня до месячных и более может свидетельствовать о развитии заболеваний, передающихся половым путем. Самочувствие женщины будет сопровождаться такими явлениями, как:
- боль во время половых сношений;
- неприятный запах цервикальной слизи;
- жжение при посещении туалета;
- изменение цвета и консистенции влагалищного секрета.

Если упустить начало развития инфекции, можно нанести здоровью непоправимый вред. Появление мазни коричневого цвета – лишь один из первых признаков проблемы. Запущенные инфекции приводят к женскому бесплодию и становятся причиной снижения общего качества жизни и иммунитета.
Внематочная беременность
При беременности мазня не считается нормой. Появление любых кровянистых выделений предупреждает женщину о серьезных сбоях. Независимо от обильности и консистенции слизи коричневатого оттенка, необходима срочная консультация врача.
Внематочная беременность – серьезное состояние, при котором оплодотворенная яйцеклетка прикрепляется не в полости матки, а в маточных трубах. Рост и развитие плода там невозможны. Отсутствие хирургического вмешательства по удалению зародыша вместе с трубой приводит к сильному внутреннему кровотечению и даже к гибели женщины. Сохранение беременности исключено.
Когда зародыш закрепляется в неположенном месте, на белье появляется коричневатая мазня, обычно она выделяется за 10 дней до наступления предполагаемых менструаций. Для этого состояния характерно постоянное увеличение объема слизи, что может перейти в кровотечение. При подозрении на внематочную беременность следует срочно посетить врача.

Киста на поверхности яичников
Кистозная патология – заболевание, с которым хоть раз в жизни сталкивались более половины женщин.
Кисты бывают разной природы, но большинство из них вызывают появление кровянистых выделений. Помимо непривычной слизи могут наблюдаться:
- изменение даты начала месячных;
- боли внизу живота и в пояснице;
- сбои продолжительности регул;
- частые задержки.
Если киста образовалась недавно и ее размер небольшой, кровянистые выделения могут появляться и исчезать снова. Длительное игнорирование заболевания приводит к более обильным кровотечениям, происходящим вне срока месячных.
Эндометриоз
Если месячные сначала мажут, потом идут обильно, можно заподозрить развитие эндометриоза. Это заболевание характеризуется внезапным разрастанием эндометрия – слизистой прослойки, окутывающей внутреннюю поверхность матки. В норме при наступлении беременности зародыш должен закрепляться именно в этой части.

При эндометриозе коричневатая слизь появляется не только перед менструациями. Такое явление может беспокоить женщину после половых контактов. Раннее обращение к специалисту позволяет справиться с патологией без последствий.
Гормональные нарушения
Если появилась мазня, чаще всего причиной этого явления оказывается гормональный сбой. Нарушения баланса приводят к межменструальным кровотечениям. Это обусловлено нехваткой необходимых гормонов или их избытком.
Даже небольшой дисбаланс между эстрогеном и прогестероном способен спровоцировать ряд патологических изменений в организме женщины. Сбой вызывается следующими факторами:
- нарушением привычного режима питания;
- изменением графика и темпа жизни;
- приемом оральных контрацептивов;
- переездом в другой климатический пояс;
- частыми стрессовыми ситуациями.
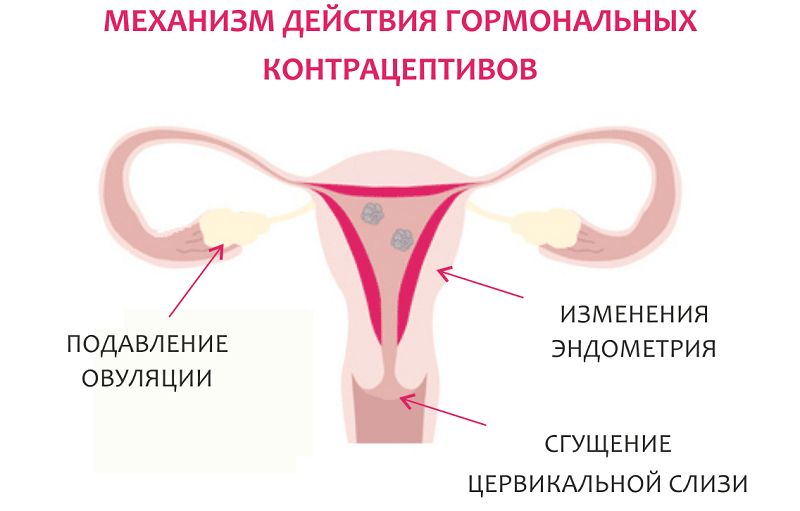
Из-за приема гормональных противозачаточных препаратов появление кровянистых выделений происходит чаще всего. Точно предсказать, как на женский организм повлияют синтетические гормоны, невозможно. Если коричневатая слизь между менструациями появляется неоднократно, стоит снова посетить врача и, возможно, изменить выбранный препарат.
Диагностика
Симптомы могут быть разными, но точный диагноз ставит только специалист после осмотра и получения результатов необходимых лабораторных исследований. Посетить гинеколога лучше в тот период, когда появляются необычные выделения. Это даст доктору возможность взять биоматериал для анализа.
Чтобы клиническая картина была правильно составлена, необходимо детально описать все возникшие симптомы. Врач осмотрит женщину с помощью гинекологических зеркал и выдаст нужные направления. Могут потребоваться УЗИ, анализ на флору и инфекции.
Лечение
Лечить нужно не саму коричневатую слизь перед менструацией, а причину, которая вызывает патологические выделения. Метод терапии определяется, исходя из выявленного заболевания.
Если причиной коричневатой слизи стало инфекционное заболевание, требуется прием антимикробных или антибактериальных средств. Наряду с общей терапией гинеколог может порекомендовать спринцевания лекарственными препаратами.
При гормональных сбоях назначается прием гормонов. Данные препараты можно использовать только после детального обследования. Ни в коем случае не стоит принимать такие лекарства по совету родственниц и подруг.
Контролировать ход лечения и корректировать дозировку должен врач. После завершения терапии проводятся итоговые анализы, чтобы убедиться, что болезнь побеждена.
Источник
